2019 Gina pokyny pro léčbu astmatu u dospělých
US Pharm. 2020;45(7/8):18-24.
abstrakt: stanovení kontroly symptomů astmatu pomocí farmakologických a nefarmakologických intervencí zlepšuje kvalitu života a zabraňuje exacerbacím u pacientů s astmatem. Globální Iniciativa pro Astma 2019 pokyny poskytují doporučení pro léčbu astmatu rozdělena do pěti kroků, které korelují se závažností onemocnění. Léky volby patří inhalační kortikosteroidy (ICS), dlouhodobě působící beta2 agonisté, krátkodobě působící beta2 agonisté (SABAs), antagonisty receptoru leukotrienu, a perorálními kortikosteroidy. Nedávné údaje ukazují nepříznivé výsledky pro SABAs používané samostatně k léčbě příznaků mírného astmatu podle potřeby. Obecné zásady změny zahrnují použití nízké dávky ICS s formoterol pro potřeby léčby u dospělých s mírným astmatem, nebo pro použití kdykoliv a SABA by být použity. Vhodné, účinné léčebné režimy v kombinaci s poradenstvím o správné inhalátorové technice pomohou pacientům dosáhnout cílů léčby astmatu.
astma, chronické zánětlivé onemocnění dýchacích cest charakterizované hyperreaktivitou dýchacích cest, se může projevit příznaky, jako je sípání, dušnost, tlak na hrudi a kašel.1 tyto příznaky se mohou v průběhu času a intenzity lišit, což činí účinnou léčbu astmatu důležitou. Spouštěče symptomů mohou zahrnovat cvičení, virové respirační infekce a faktory prostředí, jako je kouření. Příznaky, které se neléčí, mohou vést k exacerbacím. Exacerbace je akutní epizoda, při které se příznaky drasticky zhoršují a funkce plic postupně klesá. Jakýkoli výskyt exacerbace vyžaduje diskusi o současném režimu léčby astmatu pacienta z důvodu rizika hospitalizace, návštěv nouzové péče a úmrtí souvisejících s astmatem.
pokyny pro globální iniciativu pro astma (Gina) z roku 2019 nedoporučují používat pouze krátkodobě působící inhalátor beta2 agonisty (SABA) pro léčbu mírného astmatu; místo toho doporučují nízké dávky inhalačního kortikosteroidu (ICS)-formoterolu podle potřeby a pro udržovací terapii.2 U pacientů, kteří mají závažné nebo obtížně léčitelné astma, další možnosti mohou být považovány za doplňky k inhalátor terapie, jako antagonisty receptoru leukotrienu (LTRAs), tiotropiem, biologických materiálů, azithromycinu a perorálních kortikosteroidů (OCS).
kontrola astmatu označuje, do jaké míry mohou být u pacienta pozorovány příznaky astmatu nebo byly léčbou sníženy nebo eliminovány.2 kontrola astmatu by měla být přezkoumána během předchozích 4 týdnů. Pacientovi by měly být položeny následující otázky: „v předchozích 4 týdnech jste měli: 1) denní příznaky astmatu více než dvakrát týdně? 2) nějaké noční probuzení kvůli astmatu? 3) Chcete-li použít úlevu od astmatu pro příznaky více než dvakrát týdně? 4) jakákoli omezení aktivity v důsledku astmatu?“Pokud pacient odpoví“ ne “ na všechny čtyři otázky, jeho astma je dobře kontrolována. Pokud pacient odpoví „Ano“ na jednu nebo dvě otázky, astmatu je částečně pod kontrolou, ale pokud odpověď zní „Ano“ na tři až čtyři otázky, astma není dobře kontrolované.2 rizikové faktory, které mohou způsobit exacerbaci, zahrnují nekontrolované astma, kouření, expozici alergenům, znečištění ovzduší, komorbidity, jako je obezita a vysoké užívání SABA.
posouzení dodržování inhalačních léků pacienta je dalším důležitým krokem. Existuje velké množství důvodů, že pacient nemusí být adherentní k léčbě astmatu, včetně potíže s používáním inhalátoru zařízení, léky, náklady, zapomnětlivost, neschopnost pochopit předepsané směry, a představa, že lék není nutné.2
ŘÍZENÍ A ZPRACOVÁNÍ
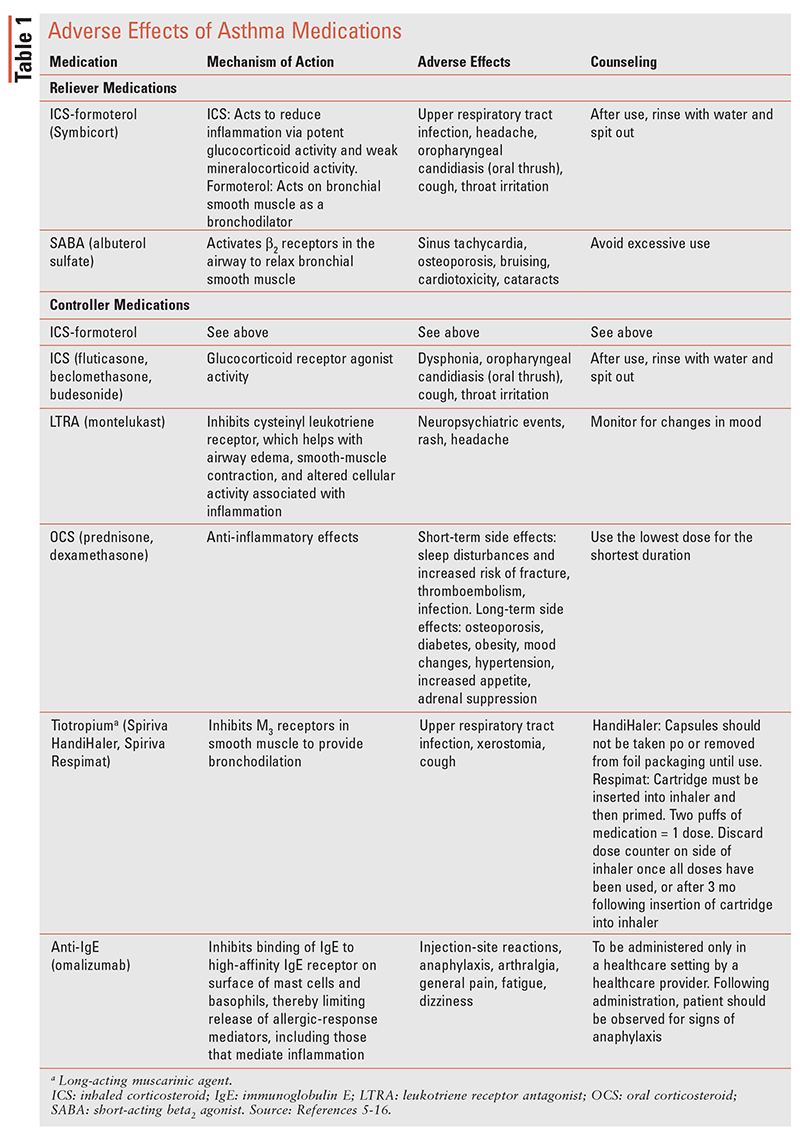
Cíle léčby astmatu patří dosažení kontroly příznaků, aby udržovat normální úroveň aktivity, brání přetrvávající omezení průtoku vzduchu a snížení nepříznivých účinků léků diskutovány v TABULCE 1. Farmakologické a nefarmakologické intervence snižují riziko budoucích exacerbací vedoucích k hospitalizaci nebo smrti související s astmatem.2
Nefarmakologické Řízení
Nefarmakologické intervence u všech pacientů s astmatem zahrnují dechová cvičení, zvýšení fyzické aktivity, začlenění zdravé výživy, a vyhnout se vystavení kouři a dalších látek.2 praxe jógy a dýchání metody, například Buteyko a Papworth techniky mění dýchání ke snížení hyperventilace, a tím podporovat dobrovolné snížení odlehčovací použít a zlepšit příznaky astmatu.3 U obézních pacientů, ztráta hmotnosti v kombinaci s dvakrát týdně aerobní a pevnost cvičení je účinnější než fyzická aktivita sama pro kontrolu příznaků.2 poradenství o správné inhalátor techniky pomůže pacientům dosáhnout cílů astmatu řízení.
farmakologická léčba
úpravy jsou prováděny v režimech léčby astmatu prostřednictvím kontrolního cyklu léčby astmatu znázorněného na obrázku 1.2
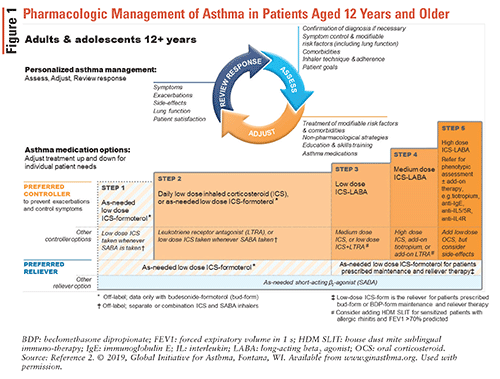
Jakmile je diagnóza astmatu byla provedena, ICS-obsahující řadič léčba by měla být zahájena z důvodu větší zlepšení funkce plic, než když ICS regulátoru léčba není používán. Jedná se o důležitou změnu v pokynech Gina z roku 2019, protože bylo dříve doporučeno dát nově diagnostikovaným pacientům SABA samotnou. Kombinovaný inhalátor ICS-formoterol je preferovanou léčbou úlevou bez ohledu na závažnost astmatu. Alternativní odlehčovací terapie je SABA; musí však být spárován s druhým inhalátorem obsahujícím ICS. Inhalátory ICS-formoterol jsou bezpečné a účinné a jejich schopnost používat jak podle potřeby, tak pro udržovací terapii usnadňuje použití pacientů.2
GINA doporučuje následující astma-léčba steps2:
• 1. Krok: v Tomto kroku je doporučeno u pacientů s mírným astmatem, kteří měli příznaky méně než dvakrát za měsíc a žádné riziko exacerbací. Jak již bylo zmíněno dříve, na základě nových důkazů již pokyny Gina z roku 2019 nedoporučují použití SABA Samostatně k léčbě astmatu.
* Krok 2: Preferovaným režimem regulátoru je podle potřeby nízká dávka ICS-formoterol nebo denní nízká dávka ICS plus podle potřeby SABA. Režim ICS-formoterol se vyhýbá potřebě denních ICS a zároveň poskytuje podobné výhody pro bronchokonstrikci vyvolanou cvičením jako denní ICS s podle potřeby SABA.
* Krok 3: preferovaná léčba regulátorem zahrnuje nízkou dávku ICS-dlouhodobě působící beta2 agonista (LABA) plus podle potřeby SABA nebo nízké dávky ICS-formoterol pro udržovací i odlehčovací terapii.
* Krok 4: Preferovanou léčbou regulátorem je nízká dávka ICS-formoterolu jako udržovací a odlehčovací terapie nebo střední dávka ICS-LABA jako udržovací a podle potřeby SABA. Všimněte si, že ICS-formoterol by neměl být kombinován s ICS-LABA obsahujícím jinou LABA.
* Krok 5: přetrvávající exacerbace nebo zhoršení příznaků se objevují i přes dodržování a správnou techniku inhalátoru. Tito pacienti jsou považováni za závažné nebo obtížně léčitelné astma a měli by být odkázáni na pulmonologa.
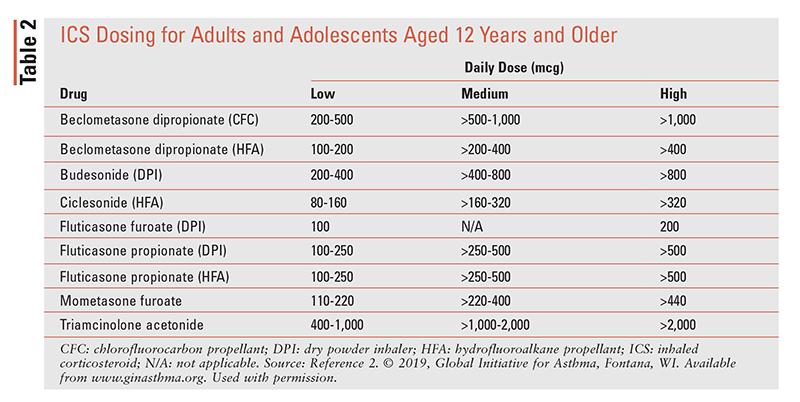
zvýšení výše uvedených fází je vhodné, pokud mají pacienti trvale špatnou kontrolu symptomů nebo exacerbace navzdory nízké dávce ICS léčby po dobu 2 až 3 měsíců. Odstoupení je vhodné, pokud má pacient dobrou kontrolu symptomů a stabilní funkci plic po dobu nejméně 3 měsíců. Možnosti odstoupení závisí na tom, které léky pacient užívá a na kterém kroku je pacient, ale pro většinu pacientů je výsledek horší, pokud je ICS nebo LABA zcela zastavena.Dávkování 2 ICS je uvedeno v tabulce 2.
Příznaky mohou být posouzeny s nástroji jako Kontroly Astmatu Dotazník, Kontroly Astmatu Test, a Royal College of Physicians‘ Tři Otázky.2 tyto dotazníky umožňují spojit skóre se symptomy a zeptat se pacientů na frekvenci a typy příznaků, jako jsou noční probuzení a omezení každodenních činností.
exacerbace
termín exacerbace astmatu označuje akutní zhoršení funkce plic a symptomů nad rámec toho, co pacient obvykle zažívá. Preferovanou úlevovou léčbou během exacerbace je nízká dávka ICS-formoterolu, kterou lze podle potřeby zvýšit, když se příznaky zhorší. Použití ICS-LABA (beklometazon nebo budesonid a formoterol) jako odlehčovací a správce léky zlepšuje kontrolu příznaků a snižuje hospitalizací a OCS použití ve srovnání se stejnou nebo vyšší dávku ovladač a podle potřeby SABA.4
krátký OCS samozřejmě je možnost léčby během exacerbace, kdy pacient nereaguje na zvýšení dávky na odlehčovací a regulátorem po 2 až 3 dny, má historii náhlé závažné exacerbace, nebo rychle se zhoršující plicní funkce (peak expiratory flow, nebo usilovně vydechnutý objem za 1 sekundu, <60% osobní nejlepší nebo předpokládané hodnoty).4
nežádoucí účinky léků na astma
viz tabulka 1 pro souhrn nežádoucích účinků různých léků na astma.5-16
ZÁVAŽNÉ NEBO OBTÍŽNĚ LÉČITELNÉ ASTMA
Závažné nebo obtížně léčitelné astma se vztahuje k nekontrolované astma na léčbu kroky 4 a 5 i přes adekvátní adherence k léčbě a léčbě faktorů. Po počátečním posouzení, pacientů ve věku 12 let a starší s nedostatečně kontrolovaným astmatem, kteří užívají středně dávku ICS plus LABA a/nebo třetí zařízení, jako LTRA nebo prodlouženým uvolňováním theofylinu, jsou převedeni na soud vysoké dávky ICS pro 3 k 6 měsíců. Kromě zvýšení ICS, může být zvážena studie doplňku nebiologického, jako je tiotropium, modifikátor leukotrienu nebo OCS. U dospělých pacientů, kteří mají přetrvávající příznaky astmatu i přes střední dávky nebo vysoké dávky ICS a LABA, pokyny Gina z roku 2019 doporučují azithromycin jako doplněk.17
Pokud nonbiologics jako LABA, tiotropium, a modifikátory leukotrienů nepodaří zvládnout pacienta příznaky astmatu, pak biologická mohou být považovány za v závislosti na ceně a pacienta zdrojů. Léčba Antiimunoglobulinem E, jako je omalizumab, může být zvážena u pacientů s alergickým astmatem. V případě, že biologika není pro pacienta možností, lze zvážit OCS v dávce 7,5 mg nebo méně denně ekvivalent prednisonu. OCS jsou však spojeny se značnými vedlejšími účinky, jako je osteoporóza, obezita, cukrovka, katarakta, hypertenze a suprese nadledvin, a proto by měly být považovány za poslední řádek.17
studie
dvojitě zaslepená studie provedená O ‚ Byrnem a kolegy zkoumala přínos použití ICS plus SABA ve srovnání s konvenční léčbou.18 celkem 3,849 pacientů ve věku 12 let a starších s mírným astmatem byli náhodně rozděleni do terbutalinu (dvakrát denně placebo plus 0,5 mg terbutalin užívané k léčbě prn), budesonid-formoterol (dvakrát denně placebo plus budesonid-formoterol 200 mikrogramů/6 mikrogramů prn), nebo budesonidu údržbu (dvakrát denně budesonid 200 mcg plus terbutalin užívané k léčbě prn). Primárním cílem bylo zjistit, zda je podle potřeby budesonid-formoterol lepší než podle potřeby terbutalin pro kontrolu symptomů. Tento výsledek byl měřen pomocí údajů získaných z elektronického deníku symptomů.
podle potřeby byl budesonid-formoterol u pacientů s mírným astmatem lepší z hlediska kontroly symptomů astmatu ve srovnání s potřebným terbutalinem. Budesonid-formoterol u pacientů ukázala, dobře kontrolované astma 34,4% týdnů oproti 31,1% týdny v terbutalin užívané k léčbě skupiny (P = .046). Terbutalin byl spojen s nejvyšší roční mírou závažných exacerbací (0 .20) ve srovnání s budesonidem-formoterolem (0,07) a udržováním budesonidu (0,09). Dávky budesonidu-formoterol použití bylo, že expozice kortikosteroidy byla snížena, protože o 17% nižší dávka budesonidu v této skupině ve srovnání s budesonid-údržba group (57 mg vs. 340 g, v tomto pořadí).18
Bateman a jeho kolegové zkoumali účinnost inhalační glukokortikoidní složky s rychle působícím úlevou pro mírné astma.5 tato 52týdenní, dvojitě zaslepená, multicentrická studie zahrnovala 4 215 pacientů s mírným astmatem ve věku 12 let a starších, kteří byli způsobilí k léčbě pravidelnými inhalačními glukokortikoidy. Účastníci byli rozděleni do dvou skupin, aby posoudil, zda podle potřeby budesonid-formoterol nebo budesonid udržovací terapii dvakrát denně, měli lepší účinnost s ohledem na roční sazby v těžkých exacerbací. Skupina budesonid-formoterol nebyla pro těžké exacerbace nižší než skupina udržující budesonid. Kromě toho byla střední denní odměřená dávka inhalačního glukokortikoidu nižší ve skupině budesonid-formoterol (66 mcg) než ve skupině udržující budesonid (267 mcg). Čas do první exacerbace byla podobná mezi skupinami; nicméně, tam byl rozdíl U 0.11 ve prospěch budesonid-údržba skupiny, které měly nižší skóre na Kontroly Astmatu Dotazník-5 (ACQ-5) ve srovnání s budesonid-formoterol skupiny. Minimální klinicky důležitý rozdíl ve skóre ACQ-5 je 0,5 u. Kromě toho nebyl mezi oběma skupinami žádný rozdíl v nežádoucích účincích, přerušeních souvisejících s astmatem nebo úmrtnosti. Tato studie a studie O ‚ Byrne podporují současné doporučení Gina z roku 2019 proti použití samotného SABA a místo toho použití ICS-formoterolu.
studie Gibson a jeho kolegové zkoumali účinnost a bezpečnost perorálně azithromycin jako add-on terapie u pacientů s nekontrolovanou přetrvávajícího astmatu, také s střední dávku nebo vysokou dávku ICS plus LABA.17 V této randomizované, dvojitě zaslepené, placebem kontrolované studie paralelních skupin, 420 pacienti byli náhodně rozděleni do jedné ze dvou experimentálních skupin (azithromycin 500 mg nebo placebo třikrát týdně po dobu 48 týdnů). Primární cílové parametry účinnosti zahrnovaly míru celkových (závažných a středně závažných) exacerbací astmatu a celkovou kvalitu života související s astmatem v průběhu sledovaného období.
V Gibson studie, azithromycin bylo zjištěno, že snížení exacerbací astmatu; 44% azithromycinu u pacientů se vyskytl alespoň jeden exacerbace, ve srovnání s 61% pacientů užívajících placebo (P <.0001). Navíc použití azithromycinu významně prospělo kvalitě života související s astmatem, což je označeno zlepšením ve všech kategoriích ratingové stupnice (tj. Jediný další významný rozdíl mezi studovanými skupinami byl ve výskytu průjmu, který byl významně vyšší u pacientů s azithromycinem (34% vs. 19% pacientů s placebem). Pro monitorování bezpečnosti byla EKG prováděna při screeningu, po 6 týdnech léčby a na konci léčby. Prodloužení QTc delší než 480 ms vedlo ke stažení ze studie u dvou pacientů (jeden z každé skupiny).17
změny v pokynech pro rok 2019
pokyny pro rok 2019 zahrnují pět významných změn, pokud jde o léčbu astmatu u dospělých. První změnou je přechod z léčby pouze SABA na léčbu obsahující ICS pro léčbu symptomů mírného astmatu podle potřeby.4 druhou změnou je použití přídavné nízké dávky azithromycinu třikrát týdně k dlouhodobé léčbě pacientů se symptomatickým astmatem navzdory léčbě ICS-LABA se střední nebo vysokou dávkou; je však třeba zvážit možné nežádoucí účinky.17
třetí změnou je doporučení pro dupilumab, anti–interleukin-4 receptor alfa monoklonální protilátky, jako další možnost léčby u pacientů ve věku 12 let a starších s těžkým typu 2, astma nebo OCS-dependentní astma.19 studie Wenzela a kolegů prokázala, že dupilumab zvyšuje funkci plic a snižuje závažné exacerbace u pacientů s nekontrolovaným přetrvávajícím astmatem.20
čtvrtá změna je zahrnout vysokou dávkou ICS-LABA léčbu pouze v kroku 5, zatímco dříve to bylo zahrnuto v kroku 4 s mírnou dávkou ICS-LABA; je to proto, že doporučení, že vysoké dávky ICS by měl být předepisován pouze několik měsíců, na základě zvážení nežádoucích účinků souvisejících.17 pátou změnou je přechod OCS údržby z „preferované“ možnosti léčby na „jinou možnost regulátoru“ v kroku 5 na základě vysokého rizika nežádoucích výsledků.19
ZÁVĚR
na Základě nových údajů, aktualizované 2019 GINA pokyny nedoporučujeme použití SABA inhalátor sám pro léčbu mírné astma; místo toho, nízké dávky ICS-formoterol je vhodné pro potřeby a udržovací terapie. Pro pacienty, kteří mají závažné nebo obtížně léčitelné astma, další možnosti mohou být považovány za doplněk léčby inhalátor terapie, včetně LTRA, tiotropium, biologických materiálů, azithromycin, a OCS. Zajistit lepší dodržování léčebného, astma terapie režimů by měl být pacient-specifické, s postupným přístupem se najít režim, který ovládá pacienta příznaky astmatu při zachování pacientovi na nejnižší možnou dávku, a měla by také být nákladově efektivní.
1. Astma a alergie nadace Ameriky. Astma. www.aafa.org/asthma-symptoms, přístupné 8. Dubna 2020.
2. Globální iniciativa pro astma. Globální strategie pro léčbu a prevenci astmatu, 2019. www.ginasthma.org, přístupné 8. Dubna 2020.
3. Santino TA, Chaves GS, Freitas DA, et al. Dýchací cvičení pro dospělé s astmatem. Cochrane Database Syst Rev. 2020; 3 (3): CD001277.
4. O ‚ Byrne PM, FitzGerald JM, Bateman ED, et al. Inhalační kombinovaný budesonid-formoterol podle potřeby u mírného astmatu. N Engl J Med. 2018;378(20):1865-1876.
5. Bateman ED, Reddel HK, O ‚ Byrne PM, et al. Podle potřeby budesonid-formoterol versus udržovací budesonid u mírného astmatu. N Engl J Med. 2018;378(20):1877-1887.
6. Symbicort (budesonid-formoterol) příbalová informace. Wilmington, DE: AstraZeneca Pharmaceuticals LP; leden 2017.
7. Reed CE. Astma u starších osob: diagnostika a léčba. J. 2010;126(4):681-687.
8. ProAir HFA (albuterol) příbalová informace. Frazer, PA: Teva Respiratory, LLC; únor 2019.
9. Příbalová informace Flovent HFA (flutikason). Research Triangle Park, NC: GlaxoSmithKline; leden 2019.
10. Singulair (montelukast) příbalová informace. Whitehouse Station, NJ: Merck & Co, Inc; Duben 2020.
11. Waljee AK, Rogers MA, Lin P, et al. Krátkodobé užívání perorálních kortikosteroidů a souvisejících škod u dospělých ve Spojených státech: populační kohortová studie. BMJ. 2017; 357: j1415.
12. Foster JM, McDonald VM, M Guo, Reddel HK. „Ztratil jsem ve všech aspektech svého života“: skryté břemeno těžkého astmatu. Eur Respir J. 2017; 50(3):1700765.
13. Rayos (prednison) příbalová informace. Deerfield, IL: Horizon Pharma, Inc; 2012.
14. Spiriva HandiHaler (tiotropium) příbalová informace. Ridgefield, CT: Boehringer Ingelheim Pharmaceuticals, Inc; únor 2018.
15. Spiriva Respimat (tiotropium) příbalová informace. Ridgefield, CT: Boehringer Ingelheim Pharmaceuticals, Inc; březen 2019.
16. Xolair (omalizumab) příbalová informace. Jižní San Francisco, CA: Genentech, Inc; květen 2019.
17. Gibson PG, Yang IA, Upham JW, et al. Účinek azithromycinu na exacerbace astmatu a kvalitu života u dospělých s přetrvávajícím nekontrolovaným astmatem (AMAZES): randomizovaná, dvojitě zaslepená, placebem kontrolovaná studie. Lanceta. 2017;390(10095):659-668.
18. O ‚ Byrne, Barnes PJ, Rodriguez-Roisin R, et al. Nízká dávka inhalačního budesonidu a formoterolu u mírného přetrvávajícího astmatu: randomizovaná studie OPTIMA. Am J Respir Crit Péče Med. 2001;164(8):1392-1397.
19. Castro M, Corren J, Pavord ID, et al. Účinnost a bezpečnost dupilumabu u středně těžkého až těžkého nekontrolovaného astmatu. N Engl J Med. 2018;378(26):2486-2496.
20. Wenzel S, Castro M, Corren J, et al. Dupilumab účinnost a bezpečnost u dospělých s nekontrolovaným přetrvávajícího astmatu navzdory užívání středně vysoké dávky inhalačních kortikosteroidů a dlouhodobě působících beta2-agonistů: randomizovaná, dvojitě zaslepená, placebem kontrolovaných pivotních studiích fáze 2b dávky v rozmezí soudu. Lanceta. 2016;388(10039):31-44.
obsah obsažený v tomto článku je pouze informativní. Obsah není zamýšlen jako náhrada za odborné poradenství. Spoléhání se na jakékoli informace uvedené v tomto článku je výhradně na vaše vlastní riziko.
Leave a Reply