Diabetische Retinopathie und Makulaödem Behandlungsmöglichkeiten
Von All About Vision
Diabetische Retinopathie ist eine Schädigung der lichtempfindlichen Netzhaut im Augenhintergrund, die durch Typ-1- oder Typ-2-Diabetes verursacht wird. Chronisch hoher Blutzuckerspiegel durch die Krankheit schädigt winzige Blutgefäße in der Netzhaut und führt dazu, dass Flüssigkeit oder Blut in das Netzhautgewebe gelangt. Schäden an Netzhautblutgefäßen verursachen auch Blutungen in die hintere Augenkammer, die das normalerweise klare Glaskörpergel enthält.Schließlich verursachen diese Veränderungen irreparable Schäden an der Netzhaut und führen zu Sehproblemen, die mit Brillen oder Kontaktlinsen nicht korrigiert werden können.
Diabetische Retinopathie ist mit der Proliferation eines Proteins namens vaskulärer endothelialer Wachstumsfaktor (VEGF) in der Netzhaut verbunden.
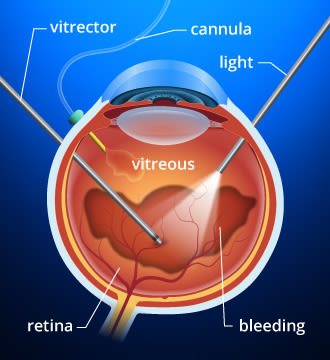
Wenn Sie eine diabetische Glaskörperblutung haben, benötigen Sie möglicherweise eine Vitrektomie, um die klare, gelartige Substanz im Inneren Ihres Auges zu entfernen.VEGF stimuliert die Produktion neuer Blutgefäße in der Netzhaut, um mehr Sauerstoff in das Gewebe zu bringen, da die Durchblutung der Netzhaut aufgrund von Diabetes unzureichend ist.Leider sind diese winzigen neuen Blutgefäße, die sich als Reaktion auf VEGF in der Netzhaut bilden, zerbrechlich und nehmen an Zahl zu, was zu zusätzlichen Flüssigkeitslecks, Blutungen und Narben in der Netzhaut und fortschreitendem Sehverlust führt.Blutgefäßlecks durch diabetische Retinopathie können dazu führen, dass sich Flüssigkeit in der Makula ansammelt, dem empfindlichsten Teil der Netzhaut, der für das zentrale Sehen und das Farbsehen verantwortlich ist.
Dieser Zustand — diabetisches Makulaödem (DME) genannt — ist die Hauptursache für Sehverlust im Zusammenhang mit diabetischer Retinopathie.
Laser zur Behandlung der diabetischen Retinopathie
Die Laserbehandlung der diabetischen Augenkrankheit zielt im Allgemeinen auf das geschädigte Augengewebe ab. Einige Laser behandeln undichte Blutgefäße direkt durch „Punktschweißen“ und Abdichten des Leckbereichs (Photokoagulation). Andere Laser eliminieren abnormale Blutgefäße, die sich durch Neovaskularisation bilden.Laser können auch verwendet werden, um nicht essentielles Gewebe in der Peripherie der Netzhaut zu zerstören, was dazu beitragen kann, die Produktion von VEGF zu reduzieren und den Blutfluss zur zentralen Netzhaut zu verbessern. Nach der Laserbehandlung der peripheren Netzhaut umgeht ein Teil des Blutflusses diese Region und versorgt stattdessen den zentralen Teil der Netzhaut mit zusätzlicher Nahrung. Der daraus resultierende Schub an Nährstoffen und Sauerstoff hilft, die Gesundheit der Zellen in der Makula zu erhalten, die für eine detaillierte Sicht und Farbwahrnehmung unerlässlich sind. Ein Teil des peripheren Sehvermögens kann jedoch durch diese Behandlung verloren gehen.
Die zwei Arten von Laserbehandlungen, die üblicherweise zur Behandlung signifikanter diabetischer Augenerkrankungen verwendet werden, sind:
Fokale oder gitterförmige Laserphotokoagulation
Diese Art von Laserenergie wird direkt auf das betroffene Gebiet gerichtet oder in einem geschlossenen, gitterartigen Muster angewendet, um beschädigtes Augengewebe zu zerstören und Narben zu beseitigen, die zu blinden Flecken und Sehverlust beitragen. Diese Methode der Laserbehandlung zielt im Allgemeinen auf spezifische, einzelne Blutgefäße ab.
Panretinale Laser-Photokoagulation (PRP)
Bei dieser Methode werden etwa 1.200 bis 2.400 winzige Punkte Laserenergie auf die Peripherie der Netzhaut aufgebracht, wobei der zentrale Bereich unberührt bleibt.Die Behandlung von klinisch signifikanter DME beinhaltet auch die Verwendung von Fluoreszein-Angiographie, um Bilder des Inneren des Auges zu liefern. Diese Bilder führen genau die Anwendung von Laserenergie, die hilft, die lokalisierte Schwellung in der Makula „auszutrocknen“. Ein Fluoreszeinangiogramm kann auch den Ort der Blutgefäßleckage identifizieren, die durch proliferative diabetische Retinopathie verursacht wird.
Während die Laserbehandlung bei diabetischer Retinopathie das Sehvermögen normalerweise nicht verbessert, soll die Therapie einen weiteren Sehverlust verhindern. Sogar Leute mit Vision 20/20, die Behandlungsrichtlinien treffen, sollten für Laser-Therapie betrachtet werden, um möglichen Visionsverlust zu verhindern, der auf Diabetes bezogen wird.
Was vor, während und nach der Laserbehandlung zu erwarten ist
Die Laserbehandlung findet typischerweise in einer Klinik oder Augenarztpraxis statt und es ist keine Übernachtung in einem Krankenhaus erforderlich.Stellen Sie sicher, dass Sie am Tag des Eingriffs von jemandem zum und vom Büro oder der Klinik gefahren werden. Außerdem müssen Sie danach eine Sonnenbrille tragen, da Ihre Augen vorübergehend erweitert und lichtempfindlich sind.
Vor dem Eingriff erhalten Sie ein topisches Anästhetikum oder möglicherweise eine Injektion neben das Auge, um es zu betäuben und zu verhindern, dass es sich während der Laserbehandlung bewegt.
Ihr Augenarzt wird diese Art von Anpassungen am Laserstrahl vornehmen, bevor er in das Auge gerichtet wird:
-
Die Menge der verwendeten Energie
-
Die Größe des „Flecks“ oder Endes des Strahls, der in das Auge gerichtet ist
-
Das Muster, das der Laserstrahl auf den Zielbereich anwendet
Eine Laserbehandlung dauert in der Regel mindestens minuten, aber je nach Ausmaß Ihrer Augenerkrankung kann mehr Zeit erforderlich sein.
Während der Laserbehandlung können Sie einige Beschwerden verspüren, aber Sie sollten keine Schmerzen verspüren. Unmittelbar nach einer Behandlung sollten Sie in der Lage sein, Ihre normalen Aktivitäten wieder aufzunehmen. Möglicherweise haben Sie nach jeder Laserbehandlung ein oder zwei Tage lang Unbehagen und verschwommenes Sehen.
Die Anzahl der Behandlungen, die Sie benötigen, hängt von Ihrem Augenzustand und dem Ausmaß der Schädigung ab. Menschen mit klinisch signifikantem diabetischem Makulaödem benötigen möglicherweise drei bis vier verschiedene Lasersitzungen in Abständen von zwei bis vier Monaten, um die Makulaschwellung zu stoppen.
Wenn Sie an einer proliferativen diabetischen Retinopathie (PDR) leiden — was bedeutet, dass Flüssigkeit in der Netzhaut austritt — sollte die Laserbehandlung 30 bis 45 Minuten pro Sitzung dauern, und Sie können bis zu drei oder vier Sitzungen benötigen.Ihre Chance, Ihre verbleibende Sehkraft zu erhalten, wenn Sie PDR haben, verbessert sich, wenn Sie panretinale Laser-Photokoagulation so bald wie möglich nach der Diagnose erhalten.
Nicht-Laserbehandlung des diabetischen Makulaödems
Manchmal wird die Injektion von Kortikosteroiden oder anderen Medikamenten in das Auge — entweder direkt oder in Form eines injizierbaren Implantats — gegenüber Laserverfahren zur Behandlung des diabetischen Makulaödems empfohlen.
Oder in einigen Fällen kann eine Kombination aus Arzneimittelinjektionen und Laserbehandlung empfohlen werden.
Wenn sich die diabetische Retinopathie verschlimmert, werden zusätzlich zu VEGF andere kleine „Signal“ -Proteine (Zytokine) von den Zellen freigesetzt, was zu zusätzlichen Entzündungen in der Netzhaut führt, die DME verursachen oder verschlimmern können. Es wurde gezeigt, dass Kortikosteroide eine positive Wirkung haben, indem sie die Menge an VEGF und anderen entzündlichen Zytokinen, die von Zellen produziert werden, verringern (ein Prozess, der als „Herunterregulierung“ bezeichnet wird), was zu einer Verringerung des diabetesbedingten Makulaödems führen kann.Obwohl die folgenden Medikamente die Spiegel mehrerer Proteine reduzieren, die mit Entzündungen assoziiert sind, werden sie im Allgemeinen als „Anti-VEGF“ -Medikamente eingestuft.
Anti-VEGF-Medikamente oder arzneimittelfreisetzende Implantate, die von der FDA zur Injektion in das Auge zur Behandlung von DME in den USA zugelassen sind, umfassen:
-
Iluvien (Alimera Science)
-
Ozurdex (Allergan)
-
Lucentis (Genentech)
-
Eylea (Regeneron Pharmaceuticals)
Iluvien ist ein winziges Implantat, das eine anhaltende, langsame Freisetzung eines Kortikosteroids (Fluocinolon acetonid) zur Behandlung des diabetischen Makulaödems. Es wird Patienten verschrieben, die zuvor mit Kortikosteroiden behandelt wurden und keinen klinisch signifikanten Anstieg des Augeninnendrucks aufwiesen (eine mögliche Nebenwirkung der Anwendung von Kortikosteroiden).Laut Alimera Sciences ist ein signifikanter Vorteil von Iluvien gegenüber anderen Behandlungen für DME die Langlebigkeit seiner Wirkung: Iluvien wurde entwickelt, um eine anhaltende Freisetzung von Corticosteroid-Medikamenten für 36 Monate zu gewährleisten, verglichen mit anderen Behandlungen, die nur ein oder zwei Monate dauern können.Ozurdex ist ein Implantat, das eine anhaltende Dosis Dexamethason (ein Kortikosteroid) an die Netzhaut abgibt, um diabetisches Makulaödem zu behandeln. Es wird auch zur Behandlung der posterioren Uveitis und des Makulaödems nach Ast—Netzhautvenenverschluss (BRVO) oder zentralem Netzhautvenenverschluss (CRVO) angewendet – zwei Arten von Augenschlägen.Lucentis (Ranibizumab) ist ein Anti-VEGF-Medikament, das von Genentech vermarktet wird. Klinische Studien haben gezeigt, dass bis zu 42,5 Prozent der Patienten, denen Lucentis monatlich in die Augen gespritzt wurde, zwei Jahre nach Beginn der Behandlung mindestens 15 Buchstaben der am besten korrigierten Sehschärfe (BCVA) auf einer Standard-Sehtafel erhielten, verglichen mit 15,2 Prozent der Patienten in einer Kontrollgruppe.Eine andere Studie ergab, dass Lucentis-Injektionen und Lucentis-Injektionen in Kombination mit Laser-Photokoagulation beide signifikant wirksamer waren als die Laserbehandlung allein für die Behandlung von DME.
Eylea (Aflibercept) ist ein Anti-VEGF-Medikament, das von Regeneron Pharmaceuticals zur Behandlung von DME vermarktet wird. Es ist auch zur Behandlung der fortgeschrittenen altersbedingten Makuladegeneration (AMD) und des Makulaödems nach Netzhautvenenverschluss zugelassen.Studien, die die Ergebnisse monatlicher Injektionen von Eylea im Vergleich zu Laser-Photokoagulationsbehandlungen für DME bewerteten, zeigten, dass Eylea-Behandlungen signifikant bessere Ergebnisse erzielten als die Laserbehandlungen. Patienten, die sich einer Eylea-Behandlung unterzogen, erhielten im Durchschnitt die Fähigkeit, ungefähr zwei zusätzliche Zeilen auf einer Sehtafel zu lesen, verglichen mit fast keiner Veränderung der Sehschärfe in der Kontrollgruppe.
Retisert (Bausch + Lomb) ist ein weiteres intraokulares Implantat, das eine langfristige, anhaltende Freisetzung eines Kortikosteroids (Fluocinolonacetonid) zur Behandlung von DME liefert. Retisert wurde entwickelt, um eine Kortikosteroidtherapie im Auge für bis zu 2,5 Jahre durchzuführen, so Bausch + Lomb. Das Gerät wird durch einen chirurgischen Einschnitt in die Sklera in das Auge implantiert.
Risiken im Zusammenhang mit intraokularen Steroid-Behandlung für DME gehören Steroid-induzierte Katarakte und Glaukom. Der Sehverlust durch Katarakte kann normalerweise mit einer Kataraktoperation wiederhergestellt werden. Um das Risiko eines Glaukoms zu verringern, empfiehlt Ihr Augenarzt möglicherweise die vorbeugende Anwendung von Glaukom-Augentropfen oder sogar eine Glaukomoperation.
Vitrektomie und andere chirurgische Behandlungen für diabetische Augenkrankheit
Bei einigen Menschen mit proliferativer diabetischer Retinopathie macht eine Blutung in den Glaskörper (Glaskörperblutung) eine Laser-Photokoagulationsbehandlung unmöglich, da das Blut die Sicht des Chirurgen auf die Netzhaut verdeckt.Wenn sich die Glaskörperblutung nicht innerhalb weniger Wochen oder Monate klärt, kann ein chirurgischer Eingriff namens Vitrektomie durchgeführt werden, um den blutigen Glaskörper zu entfernen und durch ein klares gelartiges Material zu ersetzen. Nach der Vitrektomie kann eine Laser-Photokoagulation angewendet werden. Das Laserverfahren wird entweder zum Zeitpunkt der Vitrektomie oder kurz danach durchgeführt.
Netzhautblutungen und Glaskörperblutungen können auch dazu führen, dass sich Narbenbänder bilden. Diese Bänder von Narbengewebe können Traktion auf der Netzhaut verursachen, die zu einer Netzhautablösung führen kann. Wenn bei Ihnen eine diabetische Retinopathie diagnostiziert wurde und Lichtblitze und ein plötzlicher Verlust des peripheren Sehvermögens auftreten (beides Symptome einer abgelösten Netzhaut), wenden Sie sich sofort an Ihren Augenarzt.
Seite aktualisiert September 2020
Leave a Reply