Options de traitement de la rétinopathie diabétique et de l’œdème maculaire
Par Tout savoir sur la vision
La rétinopathie diabétique est une lésion de la rétine sensible à la lumière à l’arrière de l’œil causée par un diabète de type 1 ou de type 2.
Une glycémie élevée chronique due à la maladie endommage de minuscules vaisseaux sanguins de la rétine, provoquant une fuite de liquide ou de sang dans les tissus rétiniens. Les dommages aux vaisseaux sanguins rétiniens provoquent également des saignements dans la chambre postérieure de l’œil qui contient le gel vitreux normalement clair.
À terme, ces modifications causent des dommages irréparables à la rétine et entraînent des problèmes de vision qui ne peuvent pas être corrigés avec des lunettes ou des lentilles de contact.
La rétinopathie diabétique est associée à la prolifération d’une protéine appelée facteur de croissance endothélial vasculaire (VEGF) dans la rétine.
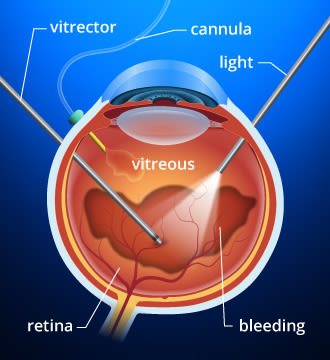
Si vous avez une hémorragie vitreuse diabétique, vous pouvez avoir besoin d’une vitrectomie pour enlever la substance transparente ressemblant à un gel à l’intérieur de l’œil.
Le VEGF stimule la production de nouveaux vaisseaux sanguins dans la rétine pour apporter plus d’oxygène aux tissus car la circulation sanguine rétinienne est inadéquate en raison du diabète.
Malheureusement, ces nouveaux vaisseaux sanguins minuscules qui se forment dans la rétine en réponse au VEGF sont fragiles et augmentent en nombre, entraînant des fuites de liquide supplémentaires, des saignements et des cicatrices dans la rétine et une perte de vision progressive.
Les fuites de vaisseaux sanguins dues à la rétinopathie diabétique peuvent entraîner l’accumulation de liquide dans la macula, qui est la partie la plus sensible de la rétine responsable de la vision centrale et de la vision des couleurs.
Cette affection — appelée œdème maculaire diabétique (DME) – est la principale cause de perte de vision associée à la rétinopathie diabétique.
Lasers pour le traitement de la rétinopathie diabétique
Le traitement au laser de la maladie oculaire diabétique cible généralement le tissu oculaire endommagé. Certains lasers traitent directement les vaisseaux sanguins qui fuient en « soudant par points » et en scellant la zone de fuite (photocoagulation). D’autres lasers éliminent les vaisseaux sanguins anormaux qui se forment à partir de la néovascularisation.
Les lasers peuvent également être utilisés pour détruire les tissus non essentiels à la périphérie de la rétine, ce qui peut aider à réduire la production de VEGF et à améliorer le flux sanguin vers la rétine centrale.
Après un traitement au laser de la rétine périphérique, une partie du flux sanguin contourne cette région et fournit à la place une alimentation supplémentaire à la partie centrale de la rétine. L’apport de nutriments et d’oxygène qui en résulte aide à maintenir la santé des cellules de la macula, essentielles à la vision détaillée et à la perception des couleurs. Cependant, une certaine vision périphérique pourrait être perdue en raison de ce traitement.
Les deux types de traitements au laser couramment utilisés pour traiter une maladie oculaire diabétique importante sont les suivants:
photocoagulation au laser focal ou à grille
Ce type d’énergie laser est dirigé directement sur la zone touchée ou appliqué selon un motif en forme de grille pour détruire les tissus oculaires endommagés et éliminer les cicatrices qui contribuent aux angles morts et à la perte de vision. Cette méthode de traitement au laser cible généralement des vaisseaux sanguins individuels spécifiques.
Photocoagulation laser panrétinale (PRP)
Avec cette méthode, environ 1 200 à 2 400 minuscules taches d’énergie laser sont appliquées à la périphérie de la rétine, laissant la zone centrale intacte.
Le traitement du DME cliniquement significatif implique également l’utilisation d’une angiographie à la fluorescéine pour fournir des images de l’intérieur de l’œil. Ces images guident avec précision l’application de l’énergie laser, ce qui aide à « assécher » le gonflement localisé de la macula. Une angiographie à la fluorescéine peut également identifier l’emplacement de la fuite des vaisseaux sanguins causée par la rétinopathie diabétique proliférative.
Bien que le traitement au laser de la rétinopathie diabétique n’améliore généralement pas la vision, le traitement est conçu pour prévenir une perte de vision supplémentaire. Même les personnes ayant une vision de 20/20 qui respectent les directives de traitement devraient être envisagées pour un traitement au laser afin de prévenir une éventuelle perte de vision liée au diabète.
À quoi s’attendre avant, pendant et après le traitement au laser
Le traitement au laser a généralement lieu dans une clinique ou un cabinet d’ophtalmologiste et aucune nuit à l’hôpital n’est requise.
Assurez-vous que quelqu’un vous conduit au bureau ou à la clinique le jour de l’intervention. De plus, vous devrez porter des lunettes de soleil par la suite car vos yeux seront temporairement dilatés et sensibles à la lumière.
Avant la procédure, vous recevrez un anesthésique topique ou éventuellement une injection adjacente à l’œil pour l’engourdir et l’empêcher de bouger pendant le traitement au laser.
Votre ophtalmologiste procédera à ces types d’ajustements du faisceau laser avant qu’il ne soit dirigé dans l’œil:
-
La quantité d’énergie utilisée
-
La taille de la « tache » ou de l’extrémité du faisceau qui est dirigée dans l’œil
-
Le motif appliqué par le faisceau laser sur la zone ciblée
Un traitement au laser dure généralement au moins plusieurs minutes, mais plus de temps peut être nécessaire en fonction de l’étendue de votre affection oculaire.
Pendant le traitement au laser, vous pourriez ressentir un certain inconfort, mais vous ne devriez ressentir aucune douleur. Juste après un traitement, vous devriez pouvoir reprendre vos activités normales. Vous pourriez avoir une certaine gêne et une vision floue pendant un jour ou deux après chaque traitement au laser.
Le nombre de traitements dont vous avez besoin dépendra de votre état oculaire et de l’étendue des dommages. Les personnes atteintes d’un œdème maculaire diabétique cliniquement significatif peuvent avoir besoin de trois à quatre séances de laser différentes à des intervalles de deux à quatre mois pour arrêter le gonflement maculaire.
Si vous souffrez de rétinopathie diabétique proliférative —RDP) – ce qui signifie que la fuite de liquide a commencé dans la rétine — le traitement au laser devrait prendre de 30 à 45 minutes par séance, et vous pourriez nécessiter jusqu’à trois ou quatre séances.
Vos chances de préserver votre vision restante lorsque vous avez une PDR s’améliorent si vous recevez une photocoagulation au laser panrétinal dès que possible après le diagnostic.
Traitement non laser de l’œdème maculaire diabétique
L’injection de corticostéroïdes ou d’autres médicaments dans l’œil — directement ou sous la forme d’un implant injectable — est parfois recommandée par rapport aux procédures au laser pour le traitement de l’œdème maculaire diabétique.
Ou dans certains cas, une combinaison d’injections de médicaments et de traitement au laser peut être recommandée.
À mesure que la rétinopathie diabétique s’aggrave, en plus du VEGF, d’autres petites protéines « signal » (cytokines) sont libérées par les cellules, provoquant une inflammation supplémentaire de la rétine pouvant provoquer ou aggraver le DME.
Il a été démontré que les corticostéroïdes ont un effet bénéfique en diminuant la quantité de VEGF et d’autres cytokines inflammatoires produites par les cellules (un processus appelé « régulation négative »), ce qui peut entraîner une réduction de l’œdème maculaire lié au diabète.
Bien que les médicaments suivants réduisent les niveaux de plusieurs protéines associées à l’inflammation, ils sont généralement classés comme des médicaments « anti-VEGF ».
Les médicaments anti-VEGF ou les implants de libération de médicaments approuvés par la FDA pour injection dans l’œil pour le traitement du DME aux États-Unis comprennent:
-
Iluvien (Alimera Science)
-
Ozurdex (Allergan)
-
Lucentis (Genentech)
-
Eylea (Regeneron Pharmaceuticals)
Iluvien est un implant minuscule qui délivre une libération prolongée et lente d’un corticostéroïde ( acétonide de fluocinolone) pour traiter l’œdème maculaire diabétique. Il est prescrit pour les patients qui ont déjà été traités par des corticostéroïdes et qui n’ont pas eu d’augmentation cliniquement significative de la pression intraoculaire (un effet secondaire potentiel de l’utilisation de corticostéroïdes).
Selon Alimera Sciences, un avantage significatif d’Iluvien par rapport aux autres traitements du DME est la longévité de son effet: Iluvien est conçu pour fournir une libération prolongée de corticostéroïdes pendant 36 mois, par rapport à d’autres traitements qui peuvent durer seulement un mois ou deux.
Ozurdex est un implant qui libère une dose soutenue de dexaméthasone (un corticostéroïde) dans la rétine pour traiter l’œdème maculaire diabétique. Il est également utilisé pour le traitement de l’uvéite postérieure et de l’œdème maculaire suivant l’occlusion de la veine rétinienne branchiale (BRVO) ou l’occlusion de la veine rétinienne centrale (CRVO) — deux types d’accidents vasculaires cérébraux oculaires.
Le Lucentis (ranibizumab) est un médicament anti-VEGF commercialisé par Genentech. Les essais cliniques ont montré que jusqu’à 42,5% des patients ayant reçu des injections oculaires mensuelles de Lucentis ont obtenu au moins 15 lettres d’acuité visuelle la mieux corrigée (AVCV) sur un tableau oculaire standard deux ans après le début du traitement, contre 15,2% des patients du groupe témoin.
Une autre étude a révélé que les injections de Lucentis et les injections de Lucentis combinées à la photocoagulation au laser étaient significativement plus efficaces que le traitement au laser seul pour le traitement du DME.
Eylea (aflibercept) est un médicament anti-VEGF commercialisé par Regeneron Pharmaceuticals pour le traitement du DME. Il est également approuvé pour le traitement de la dégénérescence maculaire liée à l’âge avancé (DMLA) et de l’œdème maculaire suivant l’occlusion de la veine rétinienne.
Les études qui ont évalué les résultats des injections mensuelles d’Eylea par rapport aux traitements de photocoagulation au laser pour le DME ont montré que les traitements Eylea produisaient des résultats significativement meilleurs que les traitements au laser. Les patients qui ont subi des traitements par Eylea ont acquis, en moyenne, la capacité de lire environ deux lignes supplémentaires sur une carte oculaire, comparativement à presque aucun changement d’acuité visuelle dans le groupe témoin.
Retisert (Bausch + Lomb) est un autre implant intraoculaire qui délivre une libération prolongée à long terme d’un corticostéroïde (acétonide de fluocinolone) pour le traitement du DME. Retisert est conçu pour administrer une corticothérapie à l’intérieur de l’œil jusqu’à 2,5 ans, selon Bausch + Lomb. Le dispositif est implanté dans l’œil par une incision chirurgicale dans la sclérotique.
Les risques associés au traitement par stéroïdes intraoculaires du DME comprennent les cataractes et le glaucome induits par les stéroïdes. La perte de vision due à la cataracte peut généralement être restaurée avec une chirurgie de la cataracte. Pour réduire le risque de glaucome, votre ophtalmologiste peut recommander l’utilisation préventive de gouttes ophtalmiques pour le glaucome ou même une chirurgie du glaucome.
Vitrectomie et autres traitements chirurgicaux pour la maladie oculaire diabétique
Chez certaines personnes atteintes de rétinopathie diabétique proliférative, le saignement dans le vitré (hémorragie vitreuse) rend le traitement par photocoagulation au laser impossible car le sang obscurcit la vue du chirurgien sur la rétine.
Si l’hémorragie vitreuse ne parvient pas à se dissiper en quelques semaines ou quelques mois, une intervention chirurgicale appelée vitrectomie peut être réalisée pour enlever le vitreux sanglant et le remplacer par un matériau transparent semblable à un gel. Après la vitrectomie, une photocoagulation au laser peut être appliquée. La procédure au laser est effectuée soit au moment de la vitrectomie, soit peu de temps après.
Un saignement rétinien et une hémorragie vitreuse peuvent également provoquer la formation de bandes de tissu cicatriciel. Ces bandes de tissu cicatriciel peuvent provoquer une traction sur la rétine pouvant entraîner un décollement de la rétine. Si vous avez reçu un diagnostic de rétinopathie diabétique et que vous ressentez des éclairs de lumière et une perte soudaine de la vision périphérique (les deux sont des symptômes d’une rétine détachée), consultez immédiatement votre ophtalmologiste.
Page mise à jour en septembre 2020
Leave a Reply