Far luce su un nervo ottico pallido
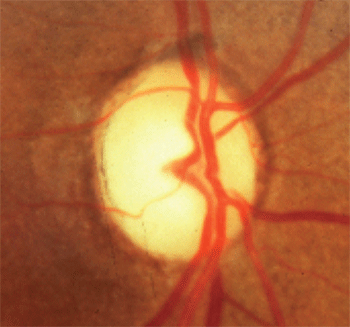
1. Pallore del disco ottico in eccesso di coppettazione.
Vari insulti possono verificarsi al nervo ottico e manifestarsi oftalmoscopicamente come pallore, atrofia, coppettazione e intaglio. Di gran lunga, l’afflizione del nervo ottico più comune è il glaucoma.
Il glaucoma si presenta con un’atrofia cavernosa molto caratteristica, comunemente chiamata “coppettazione” o “dentellatura.”Questa neuropatia distintiva si presenta con l’allargamento della coppa del disco ottico—preferenzialmente nelle regioni inferiore e superiore—con un modello di coppettazione verticale allargato e compromesso o obliterazione del bordo neuroretinico.
In questa malattia cronica, c’è tipicamente un’assenza di pallore. Il tessuto del cerchio rimane ben perfuso, sebbene si verifichi un danno focale al bordo neuroretinico superiore e inferiore.
Occasionalmente, i pazienti presenteranno nervi ottici di tipo glaucomatoso e presenteranno caratteristiche aggiuntive, come il pallore, che indicano la presenza di un’altra condizione interamente o di un’entità oltre al glaucoma. Ci sono anche diverse entità cliniche e situazioni in cui il nervo ottico può essere compromesso e superficialmente assomigliare al glaucoma. È imperativo differenziare correttamente queste neuropatie non glaucomatose dal glaucoma.
C’è pallore del disco ottico?
Identificare il pallore del disco ottico a volte è difficile quando la condizione è sottile, o ci sono problemi di media e cataratta che compromettono il giudizio. Può anche essere difficile differenziare il vero pallore del disco dalle imitazioni. Ad esempio, dopo l’estrazione della cataratta, c’è una perdita delle proprietà attenuanti della luce della lente naturale. Il disco può apparire pallido, ma non vi è alcuna disfunzione nervosa—questo è noto come “pseudopallore pseudofakico” e può essere piuttosto sconcertante e fuorviante.1
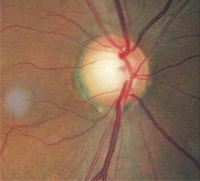
In casi unilaterali, aiuta a fotografare ogni disco e confrontarli fianco a fianco. In questo modo, il pallore del disco ottico in un occhio può essere identificato più facilmente, anche quando è sottile.
 |
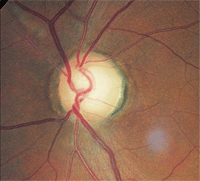 |
| 2. Pallore del disco relativo, O. D. (sinistra) rispetto a O. S. (destra). Il maggiore pallore nell’occhio sinistro indica atrofia ottica. | |
L’atrofia ottica, che si manifesta come pallore del disco ottico, raramente esiste in isolamento. Come tale, è imperativo cercare la disfunzione associata del nervo ottico per separare le condizioni mimiche dalla vera atrofia ottica.
Le associazioni che indicherebbero una vera atrofia ottica includono la perdita del campo visivo, la riduzione dell’acuità visiva, la discromatopsia, il difetto relativo della pupilla afferente (quando unilaterale o asimmetrica) e il danno allo strato di fibre nervose retiniche. In assenza di tale anomalia, è necessario chiedersi se il paziente ha una vera atrofia ottica.
Pallore del disco ottico, indicando atrofia ottica, è più una scoperta che una diagnosi. Una volta identificato, è necessario cercare una spiegazione o una causa sottostante. Il termine pallore non dovrebbe mai essere usato in modo cavalleresco. Cioè, non scrivere mai di vedere o sospettare il pallore del disco sulla cartella clinica di un paziente a meno che non venga intrapresa un’indagine sulla causa. Se non si dispone di una spiegazione per il pallore del disco, è necessario ottenere una corretta neuroimaging. La mancata indagine di qualsiasi ritrovamento registrato di pallore del disco è simile a scrivere su una cartella clinica del paziente, ” Penso che il paziente possa avere un tumore al cervello but ma sto scegliendo di non fare nulla al riguardo.”
Ci sono numerose cause di atrofia ottica, tra cui la compressione diretta del nervo o del chiasma da una lesione di massa, infarto, trauma, infiammazione della tossicità, infiltrazione e disfunzione metabolica, per citarne alcuni.
Le lesioni compressive che causano il pallore del disco
La neuropatia compressiva da una lesione di massa spesso può causare pallore del disco e atrofia ottica. La compressione prolungata provoca atrofia ottica, che può presentarsi con pallore e / o coppettazione della testa del nervo. I vasi collaterali optociliari possono essere notati al margine del disco.2,3 Frequentemente, ci sarà un aumento della coppettazione progressiva della testa del nervo ottico, in qualche modo simile a quella osservata nel glaucoma.4-6 Il principale fattore di differenziazione dall’atrofia ottica glaucomatosa è il pallore del bordo neuroretinico rimanente nella neuropatia compressiva.

3. Lo stesso paziente come sopra aveva un difetto del campo visivo bitemporale secondario al tumore chiasmale.
Inoltre, vi è un compromesso del bordo neuroretinico più significativo sotto forma di intaglio che si verifica nel glaucoma ma non nelle lesioni compressive, dove l’aumento della tazza è più simmetrico con il pallore. I difetti di campo associati alle lesioni compressive includono scotomi centrali, difetti arcuati o altitudinali, scotomi paracentrali, costrizione del campo e difetti che rispettano la linea emianopica verticale.
L’impingement diretto del nervo ottico è il meccanismo di compromesso nella neuropatia ottica compressiva. Molto spesso, questo deriva da una massa che occupa spazio all’interno dell’orbita; anche se può verificarsi al chiasma ottico o alla cisterna soprasellare. In questi casi, il paziente probabilmente avrà una perdita di campo visivo orientata verticalmente.
Le condizioni associate alla neuropatia ottica compressiva includono: un’arteria carotide dolicoectatica; mucocele; oftalmopatia tiroidea; neoplasie, inclusi gliomi del nervo ottico, meningiomi della guaina nervosa, cisti dermoidi, neurilemmomi (schwannomi) e metastasi orbitali; anomalie vascolari, come emangioma cavernoso, linfangioma, varix venoso semplice, malformazione artero-venosa, aneurisma carotideo e fistola cavernosa carotidea; infiammazioni, tra cui cellulite orbitale e pseudotumore orbitale; granulomatosi di Wegener; e emorragia subperiosteale o intraorbitale.7-16
La patogenesi di questa condizione è la compressione meccanica del nervo che induce il ristagno del flusso axoplasmatico all’interno dei singoli neuroni—sia nelle fasi lente che veloci del trasporto axoplasmatico. Questa stasi assoplasmatica causa il rigonfiamento successivo degli assoni come pure la perdita dei liquidi intracellulari, dei lipidi e delle proteine nello spazio extracellulare del disco ottico prelaminare.
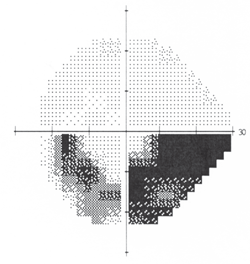
4. Difetto arcuato inferiore compatibile con il glaucoma.
I cambiamenti vascolari si verificano secondariamente, poiché il drenaggio venoso attraverso la vena retinica centrale è ostacolato da continue sollecitazioni meccaniche. Man mano che questo processo persiste, segue l’ipossia e la disorganizzazione della normale matrice neurale. Se non trattata, atrofia ottica alla fine ne conseguirà. L’atrofia può essere totale o settoriale.
Nel 1998, David Greenfield, MD, e colleghi hanno pubblicato un documento seminale discutendo quali pazienti con glaucoma hanno bisogno di neuroimaging.17 Nella loro analisi retrospettiva, hanno confrontato pazienti con glaucoma che avevano una normale pressione intraoculare (IOP) e avevano subito neuroimaging come parte della loro valutazione (a causa della normale IOP) con pazienti in cui erano state diagnosticate lesioni da compressione.
Hanno notato che nessuno dei pazienti con diagnosi di glaucoma a tensione normale aveva evidenza neuroradiologica di una lesione di massa nella via visiva anteriore. Hanno anche scoperto che, rispetto al gruppo di controllo con lesioni di massa, quei pazienti con glaucoma erano più anziani e avevano una migliore acuità visiva, una maggiore perdita verticale del bordo neuroretinico, emorragie del disco più frequenti, meno pallore del bordo neuroretinico e più difetti del fascio di fibre nervose allineati lungo la linea mediana orizzontale.
Al contrario, quei pazienti con lesioni di massa della via visiva anteriore erano tipicamente di età inferiore ai 50 anni e mostravano un’acuità visiva inferiore a 20/40, difetti del campo visivo allineati verticalmente e pallore del disco ottico in eccesso rispetto alla coppettazione (figura 1). Hanno concluso che l’età più giovane, livelli più bassi di acuità visiva, difetti del campo visivo allineati verticalmente e pallore del bordo neuroretinico erano più indicativi di una lesione di massa compressiva rispetto al glaucoma.
Esempi di casi
Caso 1. Un maschio nero di 56 anni si è presentato per un consulto sul glaucoma. Gli era stato diagnosticato un glaucoma sei anni prima in Nigeria, ma non ha mai ricevuto cure.
La sua acuità visiva meglio corretta era 20/30 O. D. e percezione della luce O. S. Le sue pupille erano uguali e reattive con un difetto afferente relativo sinistro. IOP era 30mm Hg O. D. e 23mm Hg O. S. La biomicroscopia non ha rivelato anomalie e la gonioscopia ha dimostrato angoli della camera anteriore normali e aperti.
L’esame del fondo dilatato ha rivelato una coppettazione del disco ottico di 0,75/0,75 O. D. e 0,80/0,80 O. S. C’era un danno distinto al bordo neuroretinico sinistro. L’analisi dello strato di fibre nervose tramite polarimetria laser a scansione era anormale nell’occhio sinistro. Tuttavia, ciò che era più notevole era che il restante bordo neuroretinico sinistro era pallido rispetto a quello nell’occhio del compagno (figura 2).
Il paziente aveva chiaramente atrofia ottica nell’occhio sinistro. Inoltre, la sua acuità della percezione della luce non era coerente con la coppettazione del disco ottico di 0,80/0,80, se il glaucoma fosse l’unica causa. A questo punto, gli è stato diagnosticato il glaucoma come una condizione potenziale e sospettato di avere anche una neuropatia aggiuntiva.
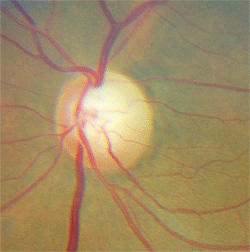
5. Lo stesso paziente come sopra ha dimostrato superiore dentellatura del cerchio e pallore.
La perimetria di soglia ha rivelato un difetto del campo visivo bitemporale che rispettava la linea emianopica verticale dell’occhio destro e attraversava per coinvolgere la fissazione nell’occhio sinistro (figura 3). Questo era compatibile con un tumore chiasmale. La risonanza magnetica (MRI) ha confermato la diagnosi.
Questo paziente aveva un tumore e un glaucoma. La scoperta diagnostica chiave era pallore del disco e la perdita di acuità visiva che era molto peggio di quanto ci si aspetterebbe dal glaucoma, così come la perdita del campo visivo orientato verticalmente.
Caso 2. Una femmina nera di 53 anni è stata deferita per sospetto di glaucoma. Non aveva disturbi visivi o oculari. La sua acuità visiva meglio corretta era 20/20 in ciascun occhio.
Le pupille erano reattive, con un difetto afferente relativo nell’occhio sinistro. Il test di visione dei colori era normale. Non c’erano anomalie biomicroscopiche e gli angoli della camera anteriore erano aperti gonioscopicamente. La pressione intraoculare misurata 30mm Hg O. D. e 32mm Hg O. S.
La perimetria di soglia ha rivelato un campo pieno e normale O. D. e un denso difetto arcuato inferiore O. S., che era coerente con il glaucoma (figura 4). L’esame dilatato ha sollevato preoccupazione. Il suo disco ottico destro era rosa, distinto e normale. Tuttavia, il nervo sinistro del paziente, pur dimostrando la dentellatura del bordo neuroretinico temporale superiore, era anche pallido in questa regione (figura 5).
Sebbene la sua acutezza e la sua visione dei colori fossero normali e la sua IOP fosse chiaramente in una gamma glaucomatosa, l’unilateralità e la presenza di pallore discale nell’occhio sinistro sollevarono il sospetto di un tumore compressivo del nervo ottico. Il paziente è stato sottoposto a risonanza magnetica delle orbite e del chiasma—sia con che senza contrasto—che si è rivelato normale.
Nonostante l’aspetto sospetto del disco, il paziente non ha altro che il glaucoma e continua a fare bene con la terapia topica del glaucoma.
Considerare le cause retiniche
Caso 3. Un maschio indiano di 72 anni è stato indirizzato per un consulto sul glaucoma. Era stato a lungo un sospetto di glaucoma a tensione normale basato su coppettazione del disco leggermente asimmetrica e perdita del campo visivo osservata diversi anni prima.
Era stato visto da un certo numero di medici in un ambiente universitario. Aveva ricevuto il trattamento del glaucoma a intermittenza, e il suo file ha rivelato che nessuna prova farmaco mai sembrava abbassare la sua IOP al di sotto della sua gamma non trattata di 12mm Hg a 14mm Hg.
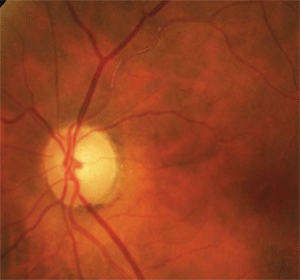
6. Il pallore del disco temporale superiore e l’arteriola sclerotica e occlusa erano dovuti a una vecchia occlusione dell’arteria retinica del ramo asintomatico.
La sua storia medica è stata significativa per l’ipertensione controllata e l’ipercolesterolemia. Dopo aver esaminato la storia passata del paziente e la terapia medica apparentemente inefficace, un precedente medico ha suggerito di monitorare il paziente senza trattamento. Più di recente, un altro medico della struttura aveva notato un pallore del disco superiore nell’occhio sinistro e ha cercato un altro parere.
L’acuità visiva meglio corretta del paziente era 20/20 O. D. e O. S. Non c’era nessun difetto pupillare afferente relativo in entrambi gli occhi. Il paziente non aveva disturbi visivi o oculari, ma capiva che era un sospetto glaucoma a causa di ciò che gli era stato spiegato negli ultimi anni.
L’analisi della perimetria della soglia passata ha rivelato uno scotoma arcuato inferiore immutabile nell’occhio sinistro e un campo visivo normale nell’occhio destro. L’ispezione del fondo dilatato dei nervi ottici ha rivelato un rapporto tazza-disco di 0,6 x 0,5 U. Il disco ottico destro era normale senza cambiamenti pallori o glaucomatosi. Non vi era alcun compromesso focale del bordo neuroretinico dell’occhio sinistro, che spiegherebbe la perdita del campo visivo se il glaucoma fosse la causa. Tuttavia, c’era pallore del disco superiore dell’occhio sinistro, che corrispondeva alla perdita di campo. Pertanto, il paziente aveva pallore del disco in eccesso rispetto alla coppettazione, indicando una causa diversa dal glaucoma.
A tal fine, un’attenta ispezione della vascolarizzazione retinica adiacente ha rivelato la sclerosi dell’arteriola temporale superiore prima e che si estende oltre la prima biforcazione (figura 6). Inoltre, c’erano deboli vasi collaterali della retina nell’area temporale superiore che erano indicativi di una precedente occlusione vascolare retinica. In questo caso, la perdita del campo del paziente e il pallore del disco erano dovuti a una vecchia occlusione dell’arteria retinica asintomatica.
Avvicinarsi al pallore del disco
Quando si vede il pallore del disco ottico, cercare di corroborare il risultato con disfunzione del nervo ottico. Assicurati di eseguire test di visione a colori, ispezione della pupilla, perimetria di soglia, misurazione dell’acuità visiva meglio corretta e valutazione dello strato di fibre nervose retiniche. Questi test possono guidare l’utente alla posizione e la natura del problema.
La storia del paziente è cruciale. Verificare se il paziente è a conoscenza di eventuali modifiche. In caso di perdita della vista, cercare di accertare se la riduzione sia stata graduale (indicativa di lesioni compressive) o brusca (indicativa di infarto del nervo ottico o della retina). Identificare se c’era dolore associato a perdita della vista (come quello osservato nella neurite ottica) o se la condizione era indolore (coerente con una neuropatia ottica ischemica anteriore non arteritica). Infine, esaminare attentamente la storia medica passata e presente del paziente per eventuali condizioni contributive, come la sclerosi multipla, la disfunzione tiroidea o il cancro.
Se si sospetta la compressione del nervo ottico, deve essere ordinata la risonanza magnetica delle orbite e del chiasma, con e senza contrasto. Preferibilmente, questa imaging dovrebbe essere eseguita in un’unità chiusa, perché il dettaglio sarà migliore. Quando si sospetta la compressione della via visiva chiasmale o anteriore, l’imaging delle orbite e del chiasma sarà più rivelatore di quello del cervello.
Tenete a mente che pallore del disco ottico è più di una scoperta che una diagnosi e che una causa deve essere ricercata. Non registrare mai il pallore del disco nel file di un paziente senza prima spiegare o agire su questo risultato. Differenziare attentamente il pallore del disco dall’atrofia glaucomatosa.
Ricordate sempre che il pallore in eccesso di coppettazione è indicativo di qualcosa di diverso—o in aggiunta a—glaucoma, ma che nulla tacche un nervo come il glaucoma.
Dr. Sowka è un professore presso Nova Southeastern University College di Optometria a Fort Lauderdale, Fla. Egli è anche capo di Advanced Care e Direttore dei servizi glaucoma presso l’Istituto di cura degli occhi di Nova Southeastern University.
1. Snydacker D: Il disco ottico normale. Studi oftalmoscopici e fotografici. Am J Ophthalmol 1964; 58: 958-964. Wilhelm H, Dörr S, Paulsen F, et al. Sintomi precoci e risultati nei meningiomi del nervo ottico. Klin Monbl Augenheilkd. 2009 Novembre; 226 (11): 869-74.
3. Rebolleda G, Corcóstegui J, Arruabarrena C, et al. Vasi di shunt optociliare nella neuropatia ottica compressiva dall’arteria carotide interna intracranica. Eur J Ophthalmol. 2008 Mar-Apr;18 (2): 316-9.
4. Roodhooft JM. Nonglaucomatous optic disk atrophy and excavation in the elderly. Bull Soc Belge Ophtalmol. 2003;(287):45-9.5. Hokazono K, Moura FC, Monteiro ML. 5. Optic nerve meningioma mimicking progression of glaucomatous axonal damage: a case report. Arq Bras Oftalmol. 2008 Sep-Oct;71(5):725-8.
6. Greenfield DS. Glaucomatous versus nonglaucomatous optic disc cupping: clinical differentiation. Semin Ophthalmol. 1999 Jun;14(2):95-108.
7. Rosen N, Ben Simon GJ. Orbital decompression in thyroid related orbitopathy. Pediatr Endocrinol Rev. 2010 Mar;7(Suppl 2):217-21.
8. Goh MS, McNab AA. Decompressione orbitale nell’orbitopatia di Graves: efficacia e sicurezza. Stagista Med J. 2005 Ottobre; 35 (10): 586-91.
9. Robert PY, Camezind P, Adenis JP. Complicazioni di oftalmopatia distiroidea. J Fr Ophtalmol. 2004 Settembre; 27 (7): 819-21.
10. Oono S, Kurimoto T, Fukazawa K, Mimura O. Neuropatia ottica compressiva causata da una cisti del seno paranasale della granulomatosi di Wegener. Jpn J Oftalmolo. 2007 Nov-Dic; 51(6): 480-1.
11. Chua CN, Alhady M, Ngo CT, et al. Neurofibroma nasale solitario che si presenta come neuropatia ottica compressiva. Occhio (Lond). 2006 Dicembre; 20 (12): 1406-8.
12. Mansour AM, Salti CIAO. Mieloma multiplo con compressione del nervo ottico. Occhio (Lond). 2001 Dic;15(Pt 6):802-4.
13. Wu W, Sun MT, Cannone PS, et al. Recupero della funzione visiva in un paziente con una neuropatia ottica compressiva del mucocele delle cellule di onodi che ha avuto un intervallo di 5 settimane tra l’inizio e l’intervento chirurgico: un caso clinico. Ophthalmol. 2010;2010:483056. Epub 2010 Ottobre 12.
14. George JL, Marchal JC. Tumori orbitali nei bambini: esame clinico, imaging, progressione specifica. Neurochirurgia. 2010 Aprile-giugno;56 (2-3):244-8.
15. Aakalu VK, Ahmad AZ. Granulomatosi di Wegener che causa neuropatia ottica compressiva in un bambino. Ophthal Plast Reconstr Surg. 2009 luglio-agosto; 25 (4): 327-8.
16. Jacobson DM. Compressione sintomatica del nervo ottico da parte dell’arteria carotide: profilo clinico di 18 pazienti con 24 occhi interessati identificati mediante risonanza magnetica. Oculistico. 1999 Oct; 106 (10): 1994-2004.
17. I nostri servizi sono a vostra disposizione. Il disco a coppa: chi ha bisogno di neuroimaging? Oculistico. 1998 Ottobre; 105:1866-74.
Leave a Reply