Feildiagnostisert Crusted Scabies Hos EN AIDS-Pasient Fører til Hyperinfestasjon
Saksrapport
en nylig fengslet 34 år gammel mann med en 11-årig historie med multidrugsresistent humant immunsviktvirus/AIDS (CD4 count, 121 celler/mm3; virusmengde, 49 625 partikler/mm3 en uke før presentasjon) ble innlagt til sykehuset For Et Intenst Pruritisk, HYPERKERATOTISK, Skumlet Utslett Som Involverer Hele Kroppen. Utslippet oppstod først på føttene ca 1 år før opptak. På den tiden ble pasienten gitt oral flukonazol og en steroidkrem med nær oppløsning av utslett. Han ble deretter overført flere ganger til forskjellige enheter med påfølgende seponering av medisinene. Utslettet blusset og utviklet seg til å involvere knærne. Han ble startet på flukonazol og steroidkrem og plassert isolert av medisinsk personell i fengselet 6 måneder før presentasjon. Utslettet fortsatte å spre seg, og han fikk en fungerende diagnose av plakkpsoriasis av flere leverandører etter flere måneder med ikke-respons på behandling. Ytterligere forsøk på behandling ved eksterne anlegg inkluderte oral flukonazol, trimetoprim-sulfametoksazol og andre antibiotika. Han ble henvist til dermatologi ved vår institusjon, men savnet avtalen og ble innlagt på sykehuset før avtalen kunne omlegges.
ved opptak til sykehuset nektet han lignende lesjoner i nære kontakter. Ved gjennomgang av systemer hadde han subjektive feber og kulderystelser, nedsatt appetitt, kvalme uten oppkast, dysfagi til faste stoffer, epigastrisk smerte og 70-lb vekttap de siste 6 månedene. Ansikts involvering av utslett svekket evnen til å åpne munnen, snakke og spise. Han hadde ingen kjente narkotikaallergier. Hans eneste medisiner ved opptakstidspunktet var nortriptylin, trimetoprim-sulfametoksazol og oral kombinasjon elvitegravir-kobicistat-emtricitabin-tenofovir for behandling av hu-man immunsviktvirus.på fysisk undersøkelse var han cachectic, rystende og stygg luktende. Han var afebril, litt takykardisk (112 slag per minutt) og hypertensiv (144/83 mm Hg) med en respiratorisk hastighet på 18 puste per minutt. Hans høyde var 1,83 m (6 ft) og vekten var 48,5 kg (107 lb) med en kroppsmasseindeks på 14,5. Omfattende erytematøse, hyperkeratotiske, crusted og fissured plakk dekket hele kroppen, inkludert ansikt, hender og føtter. Tungen var dekket med bilaterale hvite plaketter, og han hadde flekker av alopecia, excoriations og skalaer i hodebunnen. Albuene ble festet i en bøyd stilling, og han hadde redusert bevegelsesområde i håndledd og fingre på grunn av den alvorlige hyperkeratosen (Figur 1a). Hyperkeratose var også fremtredende på knær og føtter med tilhørende burrows (Figur 2a). Han hadde foten slippe til venstre.
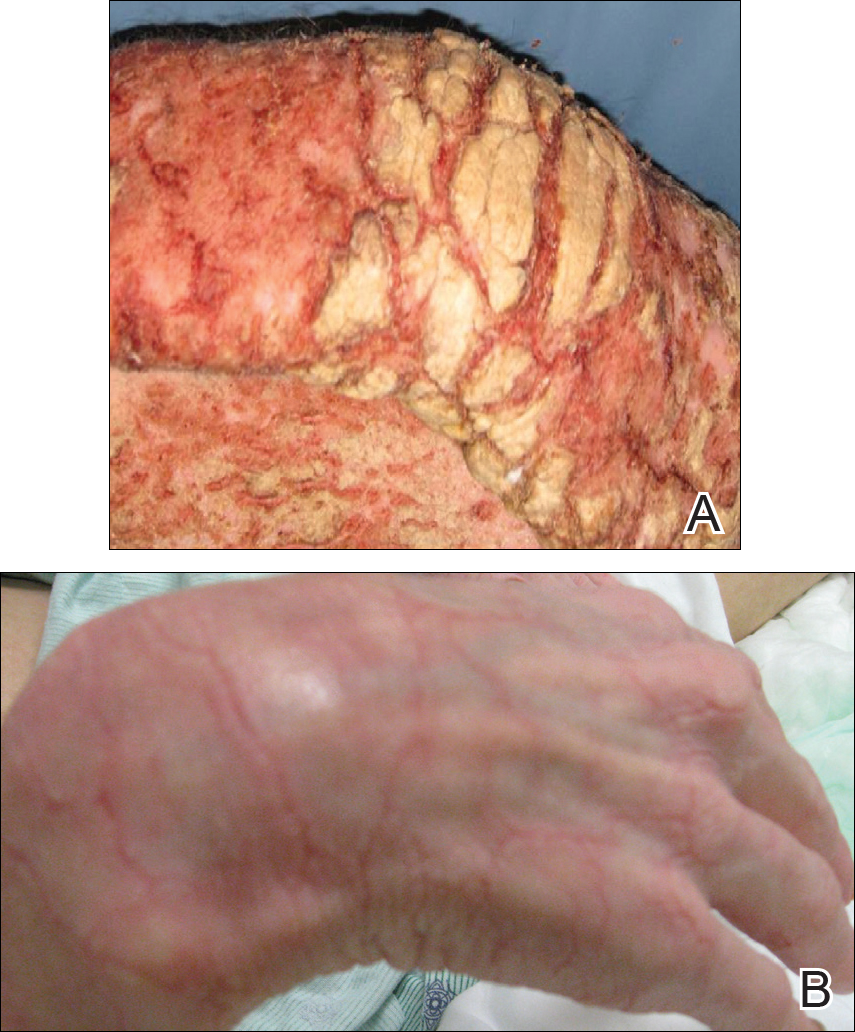
Figur 1. Hyperkeratotiske lesjoner på høyre side før (A) og etter 3 ukers behandling med permetrin krem 5% og oral ivermektin (B).
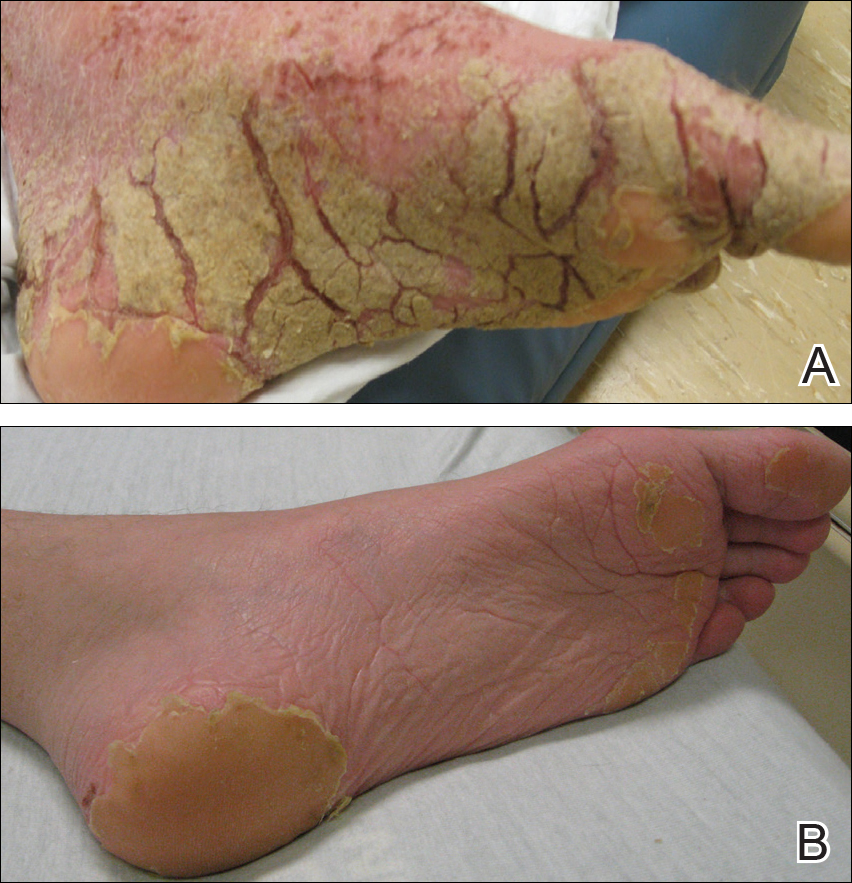
figur 2. Hyperkeratose og synlige burrows på venstre fot før (A) og etter 3 ukers behandling med permetrin krem 5% og oral ivermectin (B).
differensialdiagnosen inkluderte et legemiddelutbrudd; sopp-eller parasittinfeksjon, som crusted scabies; psoriasis; eller kutant lymfom. Laboratoriestudier var vanskelige å oppnå, da det var begrensede områder egnet for vaskulær tilgang. Blodprøver viste leukocytose (18,9×109 celler/L [referanseområde, 4,8–10,8×109 celler/L) med 13,3% eosinofiler (referanseområde, 1% -6%). Denne eosinofilien innsnevret de sannsynlige diagnosene til et legemiddelutbrudd eller parasittinfeksjon.
dermatologitjenesten ble konsultert. Et mineraloljepreparat ble utført og viste mange kvaler og avføring i samsvar med en diagnose av crusted scabies (Figur 3). Pasienten ble startet på et diett av permetrin krem 5% påført hele kroppen, unntatt ansiktet, som ble igjen over natten og vasket av. Dette regimet ble gjentatt daglig i 1 uke, deretter to ganger i uken til utslettet forsvant etter totalt 3 uker. På grunn av alvorlighetsgraden av hans tilstand, immunkompromittert status, og bekymring for superinfeksjon, ble oral ivermectin 200 µ/kg en gang daglig lagt på dager 1, 2, 8, 9, 15, 22, og 29.1
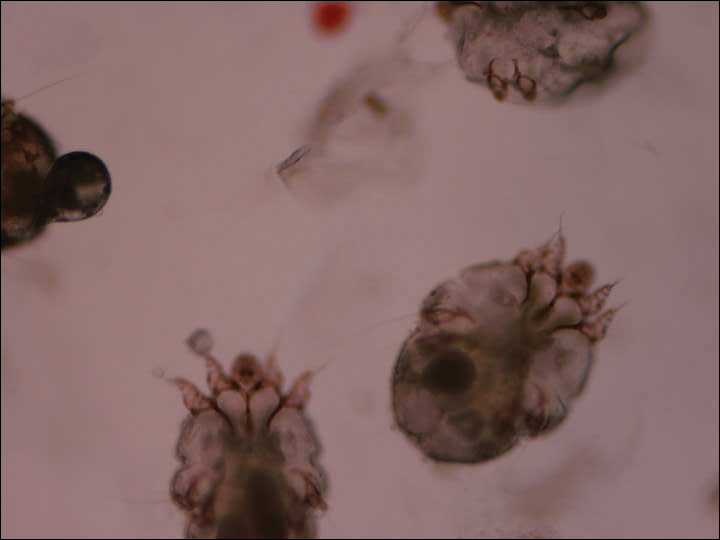
figur 3. Mineraloljepreparat viste scabies-myter. Diagnosen ble gjort etter at middene ble visualisert under mikroskopet(original forstørrelse ×400). Fotografi levert Av Matthew Petit, DO (Galveston, Texas).Vår pasient sykehus kurset ble ytterligere komplisert av symptomatisk hypoglykemi, endret mental status, og overliggende meticillin-resistente Staphylococcus aureus bakteriemi, Samt Pseudomonas aeruginosa bakteriemi, lungebetennelse, og kaffe bakken emesis. Han ble overført til intensivavdelingen, men heldigvis ikke krever intubasjon. Hans generelle tilstand, mental status og utslett ble gradvis forbedret. Tre uker etter opptak hadde han bare noen få gjenværende lesjoner på føttene med rydding andre steder (Figur 1B OG 2B). Han ble tømt med en hudfukter og ble henvist til fysisk og ergoterapi. Ved oppfølgingsklinikkbesøk på 3 og 6 måneder hadde han gjenopprettet godt med generell forbedring i tilstanden hans.
Leave a Reply