Pocket Dentistry
Capitolul 12
Exemple de situații medicale specifice de urgență
M. Greenwood
introducere
principiile generale de gestionare a urgențelor medicale au fost discutate în Capitolul 11. Acest capitol se concentrează pe urgențe medicale specifice. Medicul care se ocupă de urgențe specifice nu trebuie să piardă din vedere necesitatea de a acționa în conformitate cu principiile de bază și să fie pregătit să le revizuiască dacă răspunsul pacientului la tratament nu este satisfăcător.
urgențele specifice care pot apărea în practica dentară sunt enumerate în caseta 12.1. Semnele, simptomele și managementul acestora vor fi discutate.
caseta 12.1 Un rezumat al urgențelor medicale care pot fi întâlnite într-o clinică de urgență dentară
- sincopă vasovagală (leșin)
- hiperventilație/’atac de panică’
- atac de astm acut
- angină/infarct miocardic
- crize epileptice
- urgențe diabetice
- alergii/reacții de hipersensibilitate
- sufocare și aspirație
- insuficiență suprarenală
- stop cardiac (vezi capitolul 11)
sincopa vasovagală (leșin simplu)
‘leșinul simplu’ este cea mai frecventă urgență medicală care trebuie observată în practica dentară și duce la pierderea conștienței din cauza perfuziei cerebrale inadecvate. Este un reflex care este mediat de nervii autonomi care duc la vasodilatație pe scară largă în vasele splanchnice și scheletice și bradicardie rezultând o perfuzie cerebrală diminuată. Leșinul poate fi precipitat de durere sau stres emoțional, modificări ale posturii sau hipoxie. Unii pacienți sunt mai predispuși la leșin decât alții și este înțelept să tratați pacienții predispuși la leșin în poziție supină.
o imagine clinică similară poate fi observată în sindromul sinusului carotidian. Presiunea ușoară asupra gâtului la acești pacienți (de obicei, vârstnicii) duce la o reacție vagală care produce sincopă. Această situație poate progresa până la bradicardie sau chiar stop cardiac.
leșin – semne și simptome
- pacientul se simte slab/ușor/amețit
- paloare, transpirație
- ritmul pulsului încetinește
- tensiune arterială scăzută
- greață și/sau vărsături
- pierderea conștienței
leșin – tratament
- așezați pacientul plat și ridicați picioarele – recuperarea va fi în mod normal rapidă.
- trebuie menținută o cale aeriană brevetată.
- dacă recuperarea este întârziată, trebuie administrat oxigen și trebuie luate în considerare alte cauze ale pierderii conștienței.
hiperventilația
hiperventilația este o urgență mai frecventă decât se crede adesea. Când hiperventilația persistă, aceasta poate deveni extrem de tulburătoare pentru pacient. Anxietatea este principalul factor de precipitare.
hiperventilație – semne și simptome
- anxietate
- stare de confuzie ușoară
- amețeli
- slăbiciune
- parestezie
- tetanie (vezi mai jos)
- dureri în piept și/sau palpitații
- dispnee
hiperventilație – tratament
abordarea practicianului este importantă. Diagnosticul, în special în stadiile incipiente, nu este întotdeauna la fel de evident cum pare:
- excludeți alte cauze ale simptomelor.
- încurajați pacientul să – și refacă propriul aer expirat pentru a crește cantitatea de dioxid de carbon inhalat-o pungă de hârtie plasată peste nas și gură permite acest lucru.
- dacă nici o pungă de hârtie nu este la îndemână, mâinile cupate ale pacientului ar fi o alternativă (mai puțin satisfăcătoare).
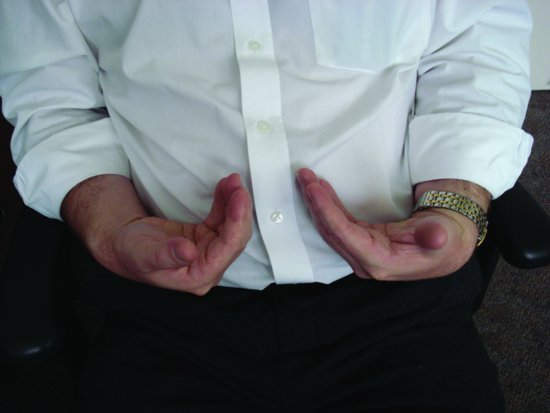
hiperventilația duce la eliminarea dioxidului de carbon din organism, producând o alcaloză. Dacă hiperventilația persistă, pot fi observate spasme carpiene (mână) și pedale (picior) (tetanie) (figura 12.1). Re-respirația aerului expirat crește nivelul de dioxid de carbon inspirat și ajută la readucerea situației la normal.
figura 12.1 o demonstrație a spasmului carpian.
astm
astmul este o afecțiune care poate pune viața în pericol și trebuie luată întotdeauna în serios. Un atac poate fi precipitat prin efort, anxietate, infecție sau expunerea la un alergen. Este important în istorie să vă faceți o idee despre gravitatea atacurilor. Indiciile includ factorii precipitanți, eficacitatea medicamentelor, internările în spital datorate astmului și utilizarea steroizilor sistemici.
este important ca pacienții astmatici să – și aducă inhalatorul(inhalatoarele) obișnuit (e) cu ei-dacă inhalatorul nu a fost adus, acesta trebuie să fie în trusa de urgență sau tratamentul trebuie amânat. Dacă astmul se află într-o fază deosebit de severă, tratamentul electiv poate fi cel mai bine amânat. Medicamentele care pot fi prescrise de medicii stomatologi, în special medicamentele antiinflamatoare nesteroidiene, pot agrava astmul și, prin urmare, sunt cel mai bine evitate.
astm – semne și simptome
- dispnee (respirație rapidă – mai mult de 25 de respirații pe minut)
- respirație șuierătoare expiratorie
- utilizarea mușchilor accesorii de respirație
- tahicardie
semne și simptome de astm care pun viața în pericol
- cianoză sau ritm respirator lent (mai puțin de 8 respirații pe minut)
- bradicardie
- scăderea nivelului de conștiență/confuzie
astm-tratament
- majoritatea atacurilor vor răspunde la inhalatorul propriu al pacientului, de obicei Salbutamol (poate fi necesar să se repete după 2-3 minute).
- dacă nu există un răspuns rapid sau caracteristici ale astmului sever, apelați o ambulanță.
- trebuie organizată o evaluare medicală pentru pacienții care necesită doze suplimentare de bronhodilatator pentru a pune capăt unui atac.
- poate fi necesar să se utilizeze un dispozitiv distanțier dacă pacientul are dificultăți în utilizarea inhalatorului.
- dacă pacientul este în dificultate sau prezintă oricare dintre semnele astmului care pune viața în pericol, trebuie aranjat transportul urgent la spital.
- oxigenul cu debit mare trebuie administrat în așteptarea transferului. Patru până la șase acționări de la inhalatorul salbutamol prin intermediul unui dispozitiv distanțier trebuie utilizate și repetate la fiecare 10 minute. În Formula națională britanică, este descrisă o tehnică pentru un dispozitiv distanțier de casă. O gaură poate fi tăiată la baza unei pahare de hârtie sau plastic. Piesa bucală a inhalatorului este împinsă prin aceasta. Capătul deschis al Cupei poate fi apoi aplicat pe gură atunci când inhalatorul este activat.
- dacă astmul bronșic face parte dintr-o reacție anafilactică mai generalizată sau in extremis, trebuie administrată o injecție intramusculară de adrenalină (vezi pct. ‘anafilaxie’).
toți pacienții, inclusiv cei cu boală pulmonară obstructivă cronică, trebuie să primească oxigen cu flux mare, deoarece, chiar dacă acești pacienți sunt dependenți de ‘impulsul hipoxic’ pentru a-și stimula respirația, nu vor avea niciun efect pe termen scurt.
dureri toracice cardiace
majoritatea pacienților care suferă de dureri toracice din cauza unei cauze cardiace în chirurgia dentară sunt susceptibili să aibă antecedente de boli cardiace. Istoricul este în mod clar important și dacă un pacient folosește medicamente pentru a controla angina cunoscută, ar fi trebuit să aducă acest lucru cu ei sau ar trebui să fie ușor de predat în trusa de urgență. În mod similar, este important ca pacientul să-și fi luat medicamentele normale în ziua numirii.
în mod clasic, durerea anginei este descrisă ca o strângere de strivire sau de bandă a pieptului, care poate radia spre brațul stâng sau mandibula. Cu toate acestea, există multe variații. Durerea infarctului miocardic (IM) va fi adesea similară cu cea a anginei, dar mai severă și, spre deosebire de angina pectorală, nu va fi ameliorată de GTN. În cazurile de angină pectorală, pacientul trebuie să utilizeze sprayul de gliceril trinitrat (GTN), care va elimina de obicei simptomele. Tratamentul stomatologic poate fi cel mai bine lăsat până în altă zi dacă există un atac, în funcție de discreția practicantului. Durerea toracică mai severă justifică întotdeauna amânarea tratamentului și trebuie apelată o ambulanță.
caracteristicile care fac ca durerea toracică să fie puțin probabilă de origine cardiacă sunt: dureri care durează mai puțin de 30 de secunde, oricât de severe; dureri înjunghiate; durere submamară stângă bine localizată și dureri care variază continuu în funcție de locație. Durerea toracică care se îmbunătățește la oprirea efortului este mai probabil să fie de origine cardiacă decât una care nu are legătură. Durerea pleuritică are un caracter ascuțit, bine localizat și mai rău pe inspirație.
esofagita poate produce o durere retrosternală care se agravează la îndoire sau culcat. Un factor care complică diferențierea de durerea toracică cardiacă este că GTN, datorită acțiunii asupra mușchiului esofagului, poate ușura durerea.
durerea musculo-scheletică este, în general, însoțită de sensibilitate la palpare în regiunea afectată. Așa cum am menționat mai devreme, hiperventilația poate produce dureri în piept. O listă a cauzelor posibile ale durerii toracice este prezentată în caseta 12.2.
Box 12.2 durere toracică – cauze posibile
- Angina
- infarct miocardic
- Pleuritic, de ex. embolie pulmonară
- musculo-scheletic
- reflux esofagian
- hiperventilație
- vezica biliară și boala pancreatică
este clar important să excludem angina și IM la pacientul care se plânge de dureri toracice. Dacă aveți îndoieli, tratați ca durere cardiacă până când nu se dovedește altfel.
infarct miocardic – semne și simptome
- durere toracică severă, zdrobitoare, care poate radia până la umeri și în jos pe brațe (în special brațul stâng) și în mandibulă.
- dificultăți de respirație.
- pielea devine palidă și umedă.
- pulsul devine slab și pacientul poate deveni hipotensiv.
- adesea, vor exista greață și vărsături.
nu toți pacienții se potrivesc cu această imagine și pot prezenta doar câteva dintre semnele și simptomele menționate în textul anterior.
infarct miocardic – tratament
- practicantul trebuie să rămână calm și să fie o prezență liniștitoare.
- apelați numărul de urgență.
- majoritatea pacienților vor fi cel mai bine gestionați în poziția așezată.
- pacienții care se simt leșinați trebuie să fie așezați plat.
- dă oxigen cu debit mare (15 L/min).
- Da sublingual GTN spray.
- administrați 300 mg aspirină pe cale orală pentru a fi mestecată (dacă nu există alergie) – asigurați-vă că, atunci când predați echipajului de ambulanță care primește, sunt conștienți de acest lucru, deoarece terapia trombolitică este dată de unele echipaje de ambulanță.
- un pacient care a urmat un tratament stomatologic chirurgical trebuie evidențiat echipajului de pe ambulanță, deoarece orice risc semnificativ de hemoragie poate afecta decizia de a utiliza terapia trombolitică
- dacă pacientul nu răspunde la tratament, medicul trebuie să verifice semnele de viață (respirație și circulație) și să înceapă resusicația pulmonară cardiacă.
crize epileptice
Istoricul va dezvălui de obicei faptul că un pacient are epilepsie. Un istoric ar trebui să obțină informații cu privire la natura crizelor, frecvența și gradul de control al acestora. Trebuie determinate tipul și eficacitatea medicamentelor. Semnele și simptomele variază considerabil.
epilepsie – semne și simptome
- pacientul poate avea o ‘aură’ sau premoniție că o criză este pe cale să apară.
- Faza tonică-pierderea conștienței, pacientul devine rigid și cade și devine cianos.
- faza clonică – mișcări convulsive ale membrelor, limba Poate fi mușcată.
- incontinență urinară, spumare la nivelul gurii.
- convulsia dispare adesea treptat după câteva minute, dar pacientul poate rămâne inconștient și poate rămâne confuz după recăpătarea conștienței
- hipoglicemia poate apărea ca o potrivire și trebuie luată în considerare (inclusiv la pacienții epileptici). Prin urmare, măsurarea glicemiei într-un stadiu incipient este înțeleaptă.
la pacienții cu bradicardie marcată (mai puțin de 40 de bătăi pe minut), tensiunea arterială poate scădea într-o asemenea măsură încât provoacă hipoxie cerebrală tranzitorie care duce la o scurtă potrivire. Aceasta nu este o potrivire adevărată și reprezintă un episod vasovagal.
epilepsie – tratamentul unei crize
decizia de a administra medicamente trebuie luată dacă convulsiile sunt prelungite (cu convulsii active timp de 5 minute sau mai mult (status epilepticus) sau convulsii care apar în succesiune rapidă). Dacă este posibil, trebuie administrat oxigen cu debit mare. Posibilitatea ocluziei căilor respiratorii ale pacientului trebuie amintită constant și, prin urmare, căile respiratorii trebuie protejate:
figura 12.2 midazolam bucal/intra-nazal. Soluția din flacon este extrasă în seringa furnizată, care este calibrată în trepte de 0,1 mL.
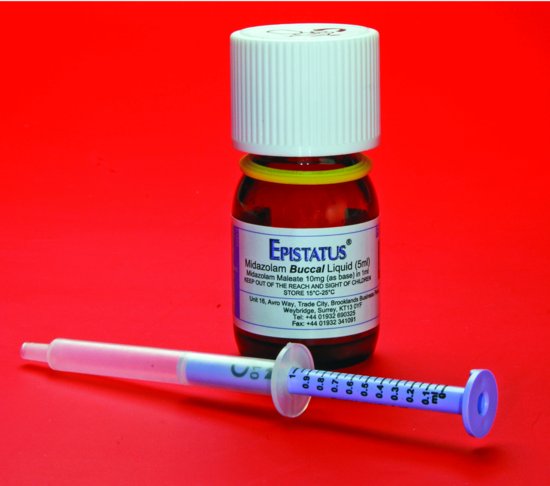
- pe cât posibil, asigurați siguranța pacientului și a medicului (nu încercați să vă restrângeți).Midazolam administrat pe cale bucală sau intra-nazală (10 mg pentru adulți). Preparatul bucal este comercializat ca ‘Epistatus’ (10 mg/mL) (figura 12.2).
- pentru copii:
- copil 1-5 ani-5 mg
- copil 5-10 ani-7,5 mg
- copil mai mult de 10 ani-10 mg
- părinții unor copii cu epilepsie slab controlată vor purta diazepam rectal. Ca parte a pregătirii înainte de tratament, este înțelept să aranjați împreună cu părintele ca aceștia să fie la îndemână pentru a administra acest lucru în cazul în care apare o potrivire.
-
numai membrii de aur pot continua lectura. Conectați-vă sau Înregistrați-vă pentru a continua
Leave a Reply