Posterolaterale Ecke (PLC) Knieverletzungen
Ryan Quinn, MS4, Brian Gilmer, MD
Einführung
Posterolaterale Ecke (PLC) Knieverletzungen resultieren häufig aus einer Kraft, die auf den anteromedialen Aspekt des Knies gerichtet ist, wobei der Fuß fest auf dem Boden liegend ist1. Patienten klagen häufig über Schmerzen im posterolateralen Bereich des Knies und Instabilität beim normalen Gehen, Verdrehen und Schneiden2.Diese Verletzungen sind aufgrund der komplexen Anatomie, die die hintere laterale Ecke (PLC) des Knies umfasst, notorisch schwer zu diagnostizieren, zu behandeln und zu verstehen. SPS-Verletzungen machen etwa 16 % der Bandknieverletzungen aus3. Fast 75% der PLC-Verletzungen werden mit gleichzeitigen Schäden am vorderen (ACL) oder hinteren Kreuzband (PCL) identifiziert4. Das hintere Kreuzband wird bei PLC-Verletzungen häufiger geschädigt als das ACL, da PCL und Popliteussehne anatomisch parallel sind und daher Kräfte, die eine PCL-Verletzung verursachen, auch zu PLC-Verletzungen führen können2. SPS-Verletzungen sind wichtig zu diagnostizieren, da eine versäumte Diagnose eine häufige Ursache für das Versagen der Kreuzbandrekonstruktion ist 1. Ferner sind die operativen Ergebnisse von PLC-Verletzungen, die in der akuten Heilungsphase repariert werden, chronischen Rekonstruktionen überlegen5,6.
Anatomie
Anatomische Komponenten, die die posterolaterale Ecke des Knies umfassen, dienen dazu, die posterolaterale Ecke sowohl dynamisch als auch statisch zu stabilisieren — Hyperextension, Tibiaaußenrotation und Varuswinkel zu verhindern7.
Dynamische Stabilisatoren
Strukturen, die dem posterolateralen Knie dynamische Stabilität verleihen, umfassen das Iliotibialband, den langen und kurzen Kopf des Bizeps-Femoris-Muskels und den lateralen Kopf des Gastrocnemius-Muskels.
Abbildung 1: IT-Band, kurze und lange Köpfe der Anatomie von Bizeps Femoris und Gastrocnemius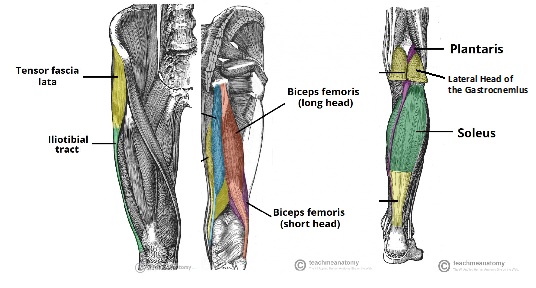 Bild von hier angepasst
Bild von hier angepasst
Das Iliotibialband entsteht am anterolateralen Tuberculum iliaca der äußeren Lippe des Beckenkamms und fügt sich distal am Tuberculum Gerdy an der proximalen lateralen Tibia ein. Es besteht aus vier Schichten: oberflächlich, mittel, tief und Kapsulo-Osseus 8. Bemerkenswert ist, dass eine vordere Ausdehnung der oberflächlichen Schicht das Iliopatellarband bildet, das zur richtigen patellofemoralen Verfolgung beitragt8.
Der lange Kopf des Bizeps femoris bildet die hintere Seite des Gewebes, die die laterale Seite des Knies bedeckt8. Es hat 6 Anhänge am Knie-2 tendinöse (direkter Arm und vorderer Arm) und vier Faszien. Die beiden tendinösen Arme werden bei PLC-Verletzungen häufig von ihren fibulären Ansätzen abgerissen8. Der direkte Sehnenarm enthält den Großteil der gemeinsamen Bizepssehneninsertion am äußersten posterolateralen Rand des Fibularkopfes8. Der vordere Sehnenarm kreuzt seitlich über das fibuläre Kollateralband (FCL) und bildet die laterale Wand der Bizepsbursa – ein wichtiges chirurgisches Wahrzeichen 8.
Der kurze Kopf des Bizeps femoris entspringt nur medial zur Linea aspera des distalen Femurs und haftet an der vorderen medialen Kante der gemeinsamen Bizepssehne. Es hat insgesamt sechs Einfügungen am Knie8.
Die laterale Gastrocnemius-Sehne entspringt am lateralen Rand des Gastrocnemius-Muskelbauches und haftet an der Fabella, der hinteren Kapsel, und am distalen Femur im Bereich des suprakondylären Prozesses im Durchschnitt 13,8 mm nach der FCL-Insertion8,9. Es wird selten bei PLC-Verletzungen beschädigt8.
Statische Stabilisatoren
Mehrere Bänder sorgen für statische Stabilität des posterolateralen Knies — vor allem des (lateralen) fibulären Seitenbandes, der Popliteussehne und des popliteofibulären Ligaments. Sekundäre statische Stabilisatoren umfassen das laterale Kapselband, das Koronarband und das Fabellofibularband.
Abbildung 2: Anatomie des tiefen Ligaments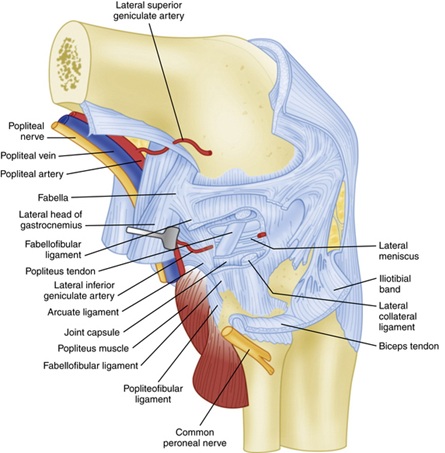 Bild von here10
Bild von here10
Das fibuläre Kollateralband (FCL) stammt vom Femur 1,4 mm proximal und 3,1 mm posterior zum lateralen Epicondylus und liegt leicht anterior am mittleren Abschnitt der lateralen Seite des Fibularkopfes an 11. Die FCL befindet sich tief im oberflächlichen IT-Band und im langen Kopf des Bizeps femoris. Der FCL ist der primäre statische Stabilisator zur Varusöffnung am Knie8. Biomechanische Studien haben gezeigt, dass es keine statistisch signifikante Zunahme der Varusöffnung des Knies gibt, bis die FCL geschnitten ist – auch wenn alle anderen Bänder durchtrennt wurden8.
Der Popliteus-Muskelkomplex ist auch ein wesentlicher Bestandteil der statischen Stabilität des posterolateralen Knies. Es entsteht am Femur am Sulcus poplitea 18.5 mm vor der FCL-Befestigung im Durchschnitt und setzt sich distal fort, um sich an der posteromedialen Kante der mittleren bis distalen hinteren Tibia zu befestigen, wo die Insertion vom Semimembranosus-Muskelkomplex abgedeckt wird8,11. Es dient dazu, die Tibia am Femur intern zu drehen und das Knie während der Einleitung der Flexion zu entriegeln. Es gibt während seines gesamten Verlaufs mehrere Strukturen ab, die die unten zusammengefasste posterolaterale Kniestabilität unterstützen:
- Drei popliteomeniskale Faszikel (anteroinferior, posterosuperior und posteroinferior), die einen reifenartigen Ansatz bilden, der arthroskopisch sichtbar ist8. Diese stabilisieren den lateralen Meniskus und verhindern so ein mediales Einklemmen des lateralen Meniskus mit Varuskräften zum Knie8.
- Ein popliteofibuläres Ligament, das am poplitealen musculotendinösen Übergang distal zu den popliteomeniskalen Faszikeln entsteht und am medialen Aspekt des fibulären Styloid8 anhaftet.
Abbildung 3: Popliteussehne, Popliteofibularband und FCL-Anatomie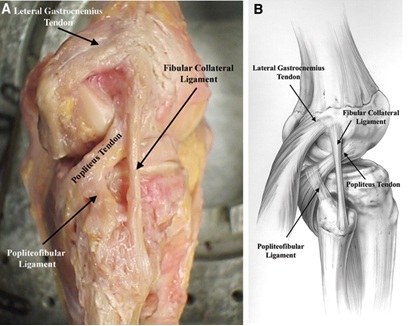 Bild von here10
Bild von here10
Sekundäre statische Stabilisatoren sind unten aufgeführt: Das laterale Kapselband im mittleren Drittel ist eine Verdickung der lateralen Kapsel des Kniegelenks, die der tiefen MCL auf der medialen Seite des Knies8 entspricht. Das Fabellofibularband trägt zur statischen und dynamischen Stabilität am posterolateralen Knie in Extension bei und ist die distale Kante des Kapselarms des kurzen Kopfes des Bizeps femoris8. Schließlich ist das Koronarband der meniskotibiale Teil der hinteren Gelenkkapsel, der das hintere Horn des lateralen Meniskus an der Tibia befestigt8. Es bietet Widerstand gegen Hyperextension und posterolaterale Rotation des Knies8.
Geschichte
In der Vergangenheit wurde berichtet, dass die Hauptursache für PLC-Verletzungen eine traumatische Kraft auf den anteromedialen Aspekt des Knies ist, wenn der Fuß auf den Boden gepflanzt wird, was zu einer Varus- und Hyperextensionsverletzung führt2,12. In einer Studie von LaPrade aus dem Jahr 1997 mit 71 Patienten wurden jedoch PLC-Verletzungen mit einer Verdrehverletzung (30%), einer berührungslosen Hyperextension (21%), einer Kontakthyperextension (15%), einem vorderen Schlag auf ein gebeugtes Knie (10%) und einem Valgus berichtet Schlag auf ein gebeugtes Knie (7%)13. Daher gibt es keinen bestimmten Verletzungsmechanismus, der direkt eine PLC-Verletzung verursacht, und der Arzt muss eine gründliche klinische Untersuchung durchführen, um eine PLC-Verletzung im Falle einer Knieverletzung auszuschließen.Patienten mit isolierten oder kombinierten PLC-Verletzungen können über Schmerzen im posterolateralen Bereich des Knies, Varus-Instabilität beim normalen Gehen, Verdrehen, Schneiden, Schwenken und Drehen beim Treppensteigen klagen, die mit Schwellungen einhergehen können oder auch nicht13. LaPrade berichtet aus seiner Erfahrung, dass Patienten mit isolierten PLC-Verletzungen nicht über Instabilität klagen, wenn sie Treppen oder Hügel hinuntergehen, sondern Patienten mit gleichzeitigen PCL-Rissen13.
Darüber hinaus können Patienten über Taubheitsgefühl, Parästhesien und Muskelschwäche (Fußtropfen) aufgrund einer Schädigung des Nervus peroneus communis bei einer schweren Verletzung2 klagen.Der gemeinsame Peronealnerv wandert distal nur tief in den Iliotibialtrakt und den Bizeps femoris. Eine Studie ergab, dass neurologische Symptome bei 13% der Patienten mit PLC-Verletzungen auftreten und auf eine schwere Verletzung hindeuten13.
Körperliche Untersuchung
Wie oben erwähnt, können viele Mechanismen zu einer PLC—Verletzung führen, und eine gründliche körperliche Untersuchung ist unerlässlich, um eine PLC-Verletzung auszuschließen – da die Anamnese nicht ausreicht. Zusätzlich zur Untersuchung des Knies, zum Abtasten des Knies, zum Durchführen des Knies durch AROM und PROM und zur Durchführung einer neurovaskulären Untersuchung werden spezielle Tests zur Diagnose von PLC-Verletzungen verwendet. Dazu gehören der Recurvatum-Test für die Außenrotation, der Varus-Stresstest bei 30 Grad, der Wähltest bei 30 und 90 Grad, der posterolaterale Schubladentest, die umgekehrte Schwenkverschiebung und eine Gangprüfung.
Beim Außenrotation-Recurvatum-Test liegt der Patient auf dem Rücken und das Bein wird an der Zehe aufgehängt. Der Test ist positiv, wenn die Unterschenkel in Außenrotation und Knie recurvatum und Varus fallen. Laut LaPrade deutet ein positiver Test auf eine kombinierte Schulter- und Kreuzbandverletzung hin14.
Beim Varus-Stresstest liegt der Patient auf dem Rücken und das Knie ist auf 30 Grad gebeugt. Der Untersucher führt dann eine Varuskraft vom Knöchel ein, wobei die andere Hand die laterale Gelenklinie auf eine erhöhte Öffnung überwacht. Varuslaxität bei 30 Grad zeigt eine isolierte LCL-Verletzung14. Wenn es bei 0 Grad Flexion zu einer Varuslaxität kommen würde, liegt wahrscheinlich eine LCL- und Kreuzbandverletzung vor14.
Beim Wähltest liegt der Patient auf dem Rücken und das Knie ist auf 30 oder 90 Grad gebeugt. Der Arzt dreht dann den Knöchel nach außen und erzeugt eine externe Rotationskraft am Knie. Die relative Außenrotation des Tuberculus tibialis des betroffenen Knies wird im Vergleich zum nicht betroffenen Knie qualitativ beurteilt. >Es wird angenommen, dass 10 Grad Außenrotation bei 30 Grad Kniebeugung auf eine isolierte Knieverletzung zurückzuführen sind14. Wenn es >10 Grad Außenrotation bei 30 und 90 Grad gibt, liegt wahrscheinlich eine Schulter- und Kreuzbandverletzung vor14. Dieser Test wurde von einigen als zu subjektiv kritisiert und ist schwer zu interpretieren14.
Beim posterolateralen Schubladentest liegt der Patient auf dem Rücken und die Hüfte wird auf 45 Grad gebeugt, das Knie wird auf 90 Grad gebeugt und der Fuß wird um 15 Grad nach außen gedreht14. Dann wird eine posterolaterale Kraft auf das Knie ausgeübt, und das Ausmaß der posterolateralen Rotation der Tibia am Femur wird qualitativ im Vergleich zum nicht betroffenen Knie gemessen14.Anteriore und posteriore Schubladentests sollten ebenfalls durchgeführt werden, um gleichzeitige ACL- bzw. PCL-Verletzungen auszuschließen.
Beim Reverse-Pivot-Shift-Test liegt der Patient auf dem Rücken und die Hüfte wird auf 70 Grad gebeugt, das Knie wird auf 70-90 Grad gebeugt und der Fuß wird nach außen gedreht14. Dies führt zu einer posterolateralen Subluxation der Tibia am Femur. Das Knie wird dann langsam gestreckt und für eine Reduktion der Tibia mit einem tastbaren clunk14 beobachtet.
Schließlich sollte auch eine Ganguntersuchung durchgeführt werden. Patienten mit einer PLC-Verletzung zeigen häufig einen Varusknieschub zum Zeitpunkt des Fußschlags im Gangzyklus2,14.
Basierend auf den oben genannten körperlichen Untersuchungstechniken werden Verletzungen basierend auf den modifizierten Hughston-Kriterien, die in der folgenden Tabelle zusammengefasst sind, als geringfügige, mittelschwere oder schwere Verstauchungen eingestuft:
Abbildung 4: Modifizierte Hughston-Klassifikation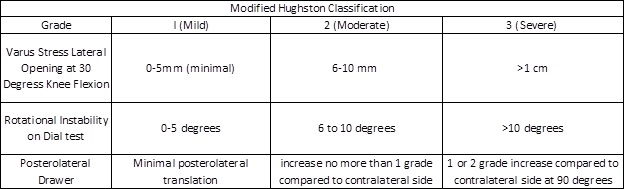
Bildgebung
Standardmäßige AP- und laterale Röntgenaufnahmen des Knies sollten bei Verdacht auf SCHWERE Verletzung14. Einfache Röntgenaufnahmen können eine Segmentfraktur zeigen, bei der es sich um einen Abriss des meniskotibialen Teils des mittleren dritten lateralen Kapselbandes und des vorderen Arms des kurzen Kopfes des Bizepsfemoris von der proximalen lateralen Tibia15 handelt, oder eine bogenförmige Fraktur, bei der es sich um einen Abriss des fibulären Styloids handelt16.
Bilaterale Varusstress-Röntgenaufnahmen sind auch hilfreich bei der Beurteilung von PLC-Verletzungen. Um diese Ansicht zu erzeugen, liegt der Patient auf dem Rücken und ein abgewinkelter Schaumstoffblock wird unter das Knie eingeführt, um eine standardmäßige Kniebeugung von 20 Grad zu erhalten. Dann wendet der Kliniker eine maximale Varuskraft an, indem er eine Hand auf den medialen Femurkondylus und eine Hand auf die laterale Seite des Fußes legt, und ein Bild wird aufgenommen. Dies wird am nicht verletzten Bein wiederholt, und die Seiten-zu-Seiten-Differenz (SSD) in der lateralen Kompartimentslücke wird berechnet. Bemerkenswert ist, dass der Arzt jedem Bein eine gleiche Varuskraft verleiht, um ein genaues Ergebnis zu erhalten. Eine frühere Leichenstudie ergab, dass ein Unterschied von Seite zu Seite > 2.7 mm, um auf eine isolierte PLC-Verletzung Grad III hinzuweisen, und eine SSD > 4 mm weist auf eine vollständige PLC-Verletzung hin17. Dies wurde als der Goldstandard für die Differenz von Seite zu Seite angesehen. Neue Erkenntnisse bei Patienten haben jedoch gezeigt, dass eine SSD von > 2,2 mm auf einen FCL-Riss 18 Grad III hinweist. Die SSD wird wie folgt berechnet: Der Abstand vom lateralsten Aspekt des lateralen Tibiaplateaus zur lateralen Tibiaeminenz wird gemessen. In der Mitte dieser Linie ist eine Linie senkrecht zum Femurkondylus gezeichnet. Die Länge der senkrechten Linie ist gleich und in Abbildung 518 dargestellt.
Abbildung 5: Varusstress-Röntgenaufnahmen (A: nicht verletzt / B mit kombinierter ACL- und PLC-Verletzung18)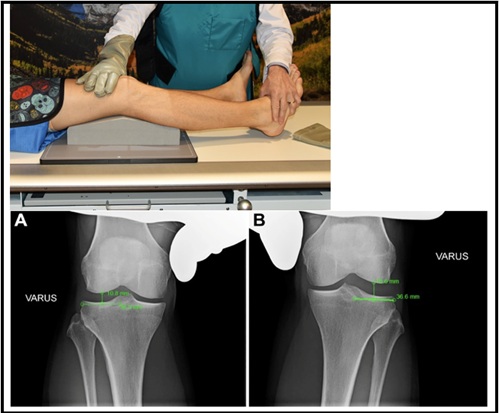
Darüber hinaus sind bei Patienten mit Verdacht auf eine chronische PLC-Verletzung (Verletzung > 3 Wochen vor der Bewertung) lang stehende Röntgenaufnahmen erforderlich, um die bewerten Sie die mechanische Achse des Beins für die dreifache Varusausrichtung (tibiofemorale Knochengeometrie, Trennung des lateralen Kompartiments und Varus recurvatum)14. Diese Ansicht ermöglicht es dem Arzt, die mechanische Achse zu bestimmen und ob eine Osteotomie zur Unterstützung eines Kreuzbandtransplantats erforderlich ist19. Wenn die Belastungslinie in dieser Ansicht innerhalb von 30% der medialen Seite des Tibiaplateaus verläuft oder wenn eine dreifache Varusausrichtung vorliegt, kann eine hohe Tibiaosteotomie in Betracht gezogen werden20.
Abbildung 6: Triple Varus Alignment19)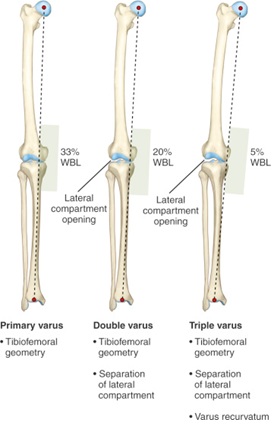
Die Magnetresonanztomographie (MRT) wird auch routinemäßig zur Beurteilung von Weichteilverletzungen der LCL-, Popliteus- oder Bizepssehne (Abbildung 7-Links). In der sagittalen Ansicht kann Flüssigkeit zwischen Femur und Popliteus erkannt werden, was auf eine Muskelverletzung hinweist. Je nach Verletzungsmechanismus können in einem akuten Umfeld Knochenquetschungen auftreten (Abbildung 7-Rechts).
Abbildung 7: MRT (PLC-Verletzung)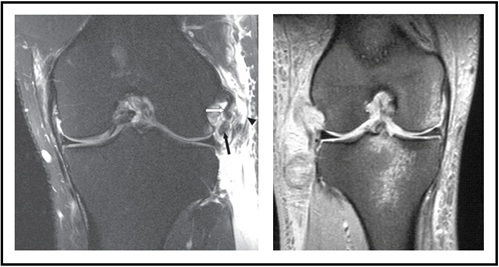 Bild von hier angepasst
Bild von hier angepasst
Behandlung
Nicht operatives Management
Nicht operatives Management ist bei PLC-Verletzungen des Grades I und bei isolierten Verletzungen des Grades II angezeigt5. Patienten mit Verletzungen Grad I oder Grad II erholen sich in den meisten Fällen innerhalb von drei bis vier Monaten gut5.
Um die Verletzung zu behandeln, wird das betroffene Knie für 3 Wochen in eine klappbare Knieorthese eingesetzt5. Der Belastungsstatus wird durch das Ausmaß der Laxheit bei der körperlichen Untersuchung bestimmt. Bei leichten Verstauchungen können die Patienten in den ersten 3 Wochen mit Zehenberührung belastet werden, oder bei mittelschweren Verletzungen können sie in den ersten 6 Wochen nicht belastet werden5.
Während der ersten 3 Wochen, in denen das Knie in der Streckung immobilisiert ist, sollten täglich Quadrizepsübungen und gerade Beinheben durchgeführt werden, um ein Herunterfahren des Quadrizepsmuskels zu verhindern21. Nach 3 Wochen beginnt die Physiotherapie mit dem Schwerpunkt auf der Erhöhung des Bewegungsumfangs und der Steigerung der funktionellen Aktivitäten als toleriert21. 6 Wochen nach der Verletzung können die Patienten ein funktionelles Rehabilitationsprogramm beginnen, das Heimtrainer, Beinpresse bis maximal 70 Grad Kniebeugung und funktionelles Gehen beinhaltet21. Nach 3 Monaten können Patienten die Aktivität erhöhen, wenn sie tolerieren20.
Bei Patienten mit einer kombinierten PLC- und Kreuzbandverletzung sollte die ligamentöse Kreuzbandverletzung repariert oder rekonstruiert werden, und die PLC-Verletzung Grad I oder Grad II kann dann wie oben beschrieben konservativ behandelt werden5. In dieser Population sind Varusstress-Röntgenaufnahmen angezeigt, um den Grad der Instabilität der PLC zu beurteilen. Wenn mehr Laxheit festgestellt wird als erwartet, sollte eine chirurgische Reparatur oder Rekonstruktion der PLC—Verletzung in Betracht gezogen werden, um ein Versagen des PCL- oder ACL-Transplantats zu verhindern5 – wie bereits erwähnt, sind unerkannte PLC-Verletzungen eine mögliche Ursache für ein Versagen der Kreuzbandrekonstruktion.
Operatives Management
Ein chirurgischer Eingriff ist sowohl bei akuten PLC-Abrissverletzungen des Grades II als auch bei isolierten und kombinierten PLC-Verletzungen des Grades III indiziert5,21. Die chirurgische Reparatur oder Rekonstruktion sollte so schnell wie möglich nach der Verletzung abgeschlossen sein (idealerweise innerhalb von 2 Wochen gemäß ISAKOS—Richtlinien – Florenz, Italien, November 2002). Es wurde festgestellt, dass sich innerhalb von 3 Wochen nach der Verletzung signifikantes Narbengewebe entwickeln kann, was die Identifizierung der oberflächlichen Schicht des IT-Bandes, des Bizeps-Femoris-Komplexes und des N. peroneus communis erschwert5. Die Durchführung einer Operation länger als 3 Wochen nach der Verletzung führt zu einer erhöhten Operationszeit, einer längeren Tourniquet-Zeit und einem technisch anspruchsvolleren Fall5.
Die PLC-Reparatur ist bei isolierten, akuten PLC-Abrissverletzungen Grad II indiziert. Die Technik beinhaltet das anatomische Wiederanbringen der FCL, Popliteus Sehne, oder kurzer oder langer Kopf der Bizepssehne an seiner jeweiligen anatomischen Befestigungsstelle. Eine Reparatur wird heute jedoch allgemein als unzureichende Behandlung angesehen, da eine Studie eine Ausfallrate von 37% bei Reparaturen feststellt22.
Die PLC-Rekonstruktion mit dem Ziel der Rekonstruktion der FCL- und Popliteussehne unter Verwendung eines Sehnentransplantats (Semitendinosus-Sehne) ist bei Verletzungen Grad III und Abrissverletzungen indiziert. Das Mammoth Orthopaedic Institute bevorzugt eine modifizierte LaPrade anatomische Rekonstruktion mit zwei Transplantaten. Das erste Transplantat rekonstruiert das LCL- und Popliteofibularband – Befestigung des Transplantats an der femoralen LCL-Befestigungsstelle und am Fibularkopf. Das zweite Transplantat rekonstruiert die Popliteussehne an der Stelle der femoralen anatomischen Popliteussehneninsertion und verbindet das Transplantat mit dem Fibularkopf.
Wenn eine Kreuzbandverletzung mit einer PLC-Verletzung des Grades III vorliegt, sollte die PLC-Rekonstruktion gleichzeitig mit der Kreuzbandrekonstruktion oder vor der Kreuzbandrekonstruktion als abgestufter Ansatz durchgeführt werden, abhängig von der Präferenz des Chirurgen21. Ferner kann bei einigen Patienten mit dreifacher Varusausrichtung eine Valgus-Tibiaosteotomie durchgeführt werden, da die Knochenfehlstellung das ACL- oder PCL-Rekonstruktionstransplantat gefährden kann19,20.
Postoperative Genesung
Die Operation ist der Beginn eines sechs- bis neunmonatigen Genesungsprozesses. Unmittelbar nach der Operation werden die Patienten in eine aufklappbare Knieorthese gelegt und für 6 Wochen in den nichttragenden Status versetzt.21. Während der postoperativen Woche 1 und 2 wird der Patient angewiesen, 4-5 Mal täglich gerade Beinheben und Quadrizepsaktivierungssätze in der Knie-Wegfahrsperre durchzuführen, um ein Herunterfahren des Quadrizeps zu verhindern21. Während dieses Zeitraums sollten die Patienten auch mit der Durchführung beginnen sanfte Bewegungsübungen außerhalb der Wegfahrsperre mit dem Ziel, bis zum Ende der postoperativen Woche 2 eine Kniebeugung von 90 Grad zu erreichen (dies ist vom Chirurgen abhängig)21. Ab der postoperativen Woche 3 werden die Patienten angewiesen, die Wiederholung von Quadrizepsübungen und geraden Beinheben zu erhöhen, mehrmals täglich an einer vollständigen Kniestreckung zu arbeiten und auch zu versuchen, den Bewegungsbereich des Knies über 90 Grad Flexion hinaus zu erhöhen21. Ab der postoperativen Woche 7 können die Patienten mit gewichtstragenden und geschlossenen Kräftigungsübungen beginnen21. Die meisten Patienten können innerhalb von sechs bis neun Monaten zu Aktivitäten und Sport zurückkehren.
Zitierte Werke
Leave a Reply