Canto Posterolateral (PLC) Lesões no Joelho
Ryan Quinn, MS4, Brian Gilmer, MD
Introdução
canto Posterolateral (PLC) lesões no joelho, normalmente resultado de uma força dirigida ao anteromedial aspecto do joelho, com os pés firmemente plantados no ground1. Os pacientes queixam-se frequentemente de dor sobre o aspecto posterolateral do joelho, e instabilidade com normal andar, torcer e cortar 2.estas lesões são notoriamente difíceis de diagnosticar, tratar e compreender devido à anatomia complexa que compreende o canto lateral posterior (PLC) do joelho. As lesões PLC compreendem aproximadamente 16% das lesões ligamentosas do joelho 3. Cerca de 75% das lesões PLC são identificadas com danos concomitantes no ligamento cruzado anterior (LCA) ou posterior (LCP)4. O ligamento cruzado posterior é mais comumente danificado do que a LCA em lesões PLC, como o tendão PCL e popliteus são anatomicamente paralelos, e, portanto, as forças que causarão uma lesão PCL também podem levar a PLC injuries2. Lesões PLC são importantes para diagnosticar, como um diagnóstico perdido é uma causa comum de falha de reconstrução de ligamentos cruciais1. Além disso,os resultados operativos de lesões PLC que são reparados na fase aguda da cura são superiores às reconstruções Crônicas 5, 6.componentes anatómicos compreendendo o canto posterolateral do joelho servem para proporcionar estabilidade dinâmica e estática ao canto posterolateral—prevenção da hiperextensão, rotação externa tibial e angulação do varus7.os estabilizadores dinâmicos
estruturas que proporcionam estabilidade dinâmica ao joelho posterolateral incluem a banda iliotibiana, cabeças longas e curtas do músculo femoral bíceps e a cabeça lateral do músculo gastrocnêmio.
Figura 1: Banda, a Curto e a Longo Cabeças do Bíceps Femoral e Gastrocnêmio Anatomia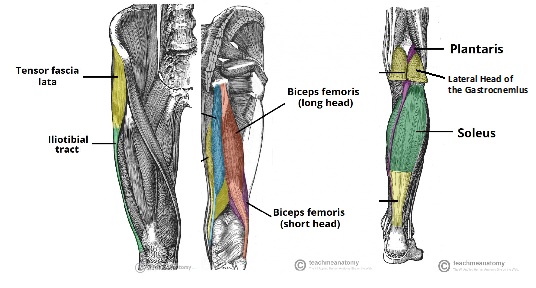 Imagem adaptada aqui
Imagem adaptada aqui
A banda iliotibial origina-se na ilíaca ântero-lateral tubercle parte do lábio externo da crista ilíaca e insere distalmente em Gerdy do tubercle sobre a extremidade lateral da tíbia. É composta por quatro camadas: superficial, média, profunda e capsulo-osseus 8. De notar, uma expansão anterior da camada superficial forma a banda iliopatelar, que contribui para o tracking patellofemoral adequado 8.a cabeça longa dos bíceps femoris forma o aspecto posterior do tecido que cobre o aspecto lateral do knee8. Tem 6 ligações no joelho-2 tendinoso (braço direto e braço anterior) e quatro fascistas. Os dois braços tendinosos são comumente Avulsos de seus apegos fibulares em PLC injuries8. O braço tendinoso direto contém a maioria dos bíceps comuns inserção do tendão na extremidade posterolateral da cabeça fibular 8. O braço tendinoso anterior cruza lateralmente sobre o ligamento colateral fibular (FCL), formando a parede lateral da bursa bíceps– um marco cirúrgico importante 8.
a cabeça curta dos bíceps femoris origina-se apenas medial à linea aspera do fémur distal e liga-se à borda medial anterior do tendão bíceps comum. Tem seis inserções no total no knee8.
o tendão gastrocnêmio lateral origina-se na borda lateral da barriga muscular gastrocnémio, e liga-se à Fabela, cápsula posterior, e ao fémur distal na região do processo supracondilar,em média 13,8 mm posterior à inserção FCL8, 9. É raramente danificada em PLC injuries8.Estabilizadores estáticos múltiplos ligamentos fornecem estabilidade estática ao joelho posterolateral-mais importante o ligamento colateral (lateral) fibular, tendão de popliteus e ligamento popliteofibular. Os estabilizadores estáticos secundários incluem o ligamento lateral da cápsula, o ligamento coronário e o ligamento fabellofibular.
Figura 2: Profunda do Ligamento Anatomia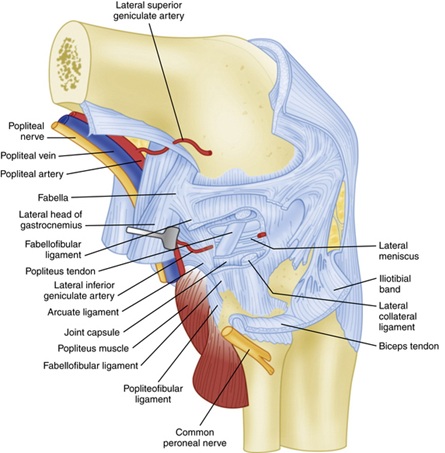 Imagem obtida a partir de here10
Imagem obtida a partir de here10
O ligamento colateral fibular (FCL) origina-se do fêmur 1,4 mm proximal e 3,1 mm posterior ao epicôndilo lateral e anexa um pouco anterior à midportion do aspecto lateral da cabeça fibular 11. O FCL está localizado nas profundezas da faixa TI superficial e cabeça longa dos bíceps femoris. O FCL é o estabilizador estático primário para a abertura de varus no knee8. Estudos biomecânicos têm mostrado que não há aumento estatisticamente significativo na abertura varus do joelho até que o FCL seja cortado—mesmo que todos os outros ligamentos tenham sido cortados 8.
O complexo muscular de popliteus também é integral para proporcionar estabilidade estática ao joelho posterolateral. Origina-se no fémur no sulco popliteal 18.5 mm antes da fixação FCL, em média, e continua distalmente a ligar-se à aresta posteromedial do meio à tíbia posterior distal, onde a inserção é coberta pelo complexo muscular semimembranosus8,11. Ele funciona para rodar internamente a tíbia no fémur e desbloquear o joelho durante o início da flexão. Fornece várias estruturas ao longo de seu curso que ajudam na estabilidade posterolateral do joelho resumida abaixo:três fascículos popliteomeniscais (“unteroinferior”, “posterosuperior” e “posteroinferior”), que formam um acessório semelhante a um casco que é visível artroscopicamente 8. Estes estabilizam o menisco lateral, e assim evitam o entalamento medial do menisco lateral com forças varus para o knee8. um ligamento popliteofibular originário da junção musculotendinosa popliteal distal aos fascículos popliteomeniscais e ligado à vertente medial do estilóide fibular 8.
Figura 3: Tendão poplíteo, Popliteofibular Ligamento e FCL Anatomia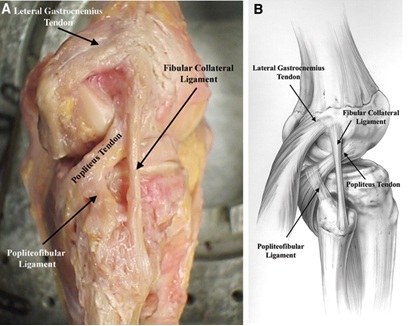 Imagem obtida a partir de here10
Imagem obtida a partir de here10
Secundário estático estabilizadores estão listados abaixo: O terço médio lateral do ligamento capsular é um espessamento da lateral da cápsula da articulação do joelho, que é equivalente a MCL profunda no aspecto medial do knee8. O ligamento fabellofibular contribui com estabilidade estática e dinâmica no joelho posterolateral em extensão e é a borda distal do braço capsular da cabeça curta do Bíceps femoris 8. Por fim, o ligamento coronário é a porção meniscotibial da cápsula articular posterior que liga o chifre posterior do menisco lateral à tibia8. Ele fornece resistência à hiperextensão e rotação posterolateral do knee8.
história
historicamente, a principal causa de lesões PLC tem sido relatada como uma força traumática para o aspecto anteromedial do joelho com o pé plantado no chão, levando a um varus e lesão hiperextensão2,12. No entanto, em um estudo por LaPrade, em 1997, com 71 pacientes– PLC lesões foram relatados com uma torção lesão (30%), sem contato hiperextensão (21%), entre em contato hiperextensão (15%), anterior sopram a um joelho flexionado (10%), e um valgo sopram a um joelho flexionado (7%)13. Assim, não há nenhum mecanismo particular de lesão que causará diretamente uma lesão PLC, e um exame clínico completo deve ser realizado pelo médico para excluir uma lesão PLC no caso de uma lesão no joelho.os doentes com lesões PLC isoladas ou combinadas podem queixar-se de dor no aspecto posterolateral do joelho, instabilidade do varo com o andar normal, torção, corte, rotação e rotação ao subir escadas, o que pode ou não ser acompanhado de ondulação 13. LaPrade relata de sua experiência que pacientes com lesões PLC isoladas não se queixam de instabilidade descendo escadas ou colinas, mas pacientes com SCL lágrimas simultâneas do13.além disso, os doentes podem queixar-se de dormência, parestesia e fraqueza muscular (queda do pé) devido a danos no nervo peroneal comum numa lesão PLC (2).O nervo peroneal comum viaja distalmente até ao tracto iliotibial e bíceps femoris. Um estudo concluiu que os sintomas neurológicos ocorrem em 13% dos doentes com lesões PLC e indicam uma lesão grave 13.como mencionado acima, muitos mecanismos podem levar a uma lesão PLC, e um exame físico completo é imperativo, a fim de descartar uma lesão PLC—como a história não é suficiente. Além de inspecionar o joelho, palpar o joelho, fazer o joelho através de AROM E PROM, e realizar um exame neurovascular– testes especiais são usados para diagnosticar lesões PLC. Estes incluem o teste recursivo de rotação externa, teste de estresse varus a 30 graus, teste dial a 30 e 90 graus, teste de gaveta posterolateral, deslocamento de pivô reverso, e um exame de marcha.
no teste recursivo à rotação externa, o doente encontra-se em decúbito dorsal e a perna é suspensa pelo dedo do pé. O teste é positivo quando as pernas inferiores caem em rotação externa e o joelho recurvatum e varus. Segundo o LaPrade, um teste positivo indica uma PLC combinada e uma injury14 cruciate (ACL).no teste de esforço varus, o doente está em decúbito dorsal e o joelho está flexionado até 30 graus. O examinador então introduz uma força varus do tornozelo, com sua outra mão monitorando a linha lateral da articulação para abertura aumentada. Varus laxity a 30 graus indica um LCL injury14 isolado. Se houvesse laxidade varus em 0 graus de flexão, provavelmente haveria um LCL e um injury cruciate 14.
no teste de ligação, o doente está em decúbito dorsal e o joelho está flexionado até 30 ou 90 graus. O médico então gira externamente o tornozelo, criando uma força de rotação externa no joelho. A rotação externa relativa do tubérculo tibial do joelho afectado é avaliada qualitativamente em comparação com o joelho não afectado. > 10 graus de rotação externa a 30 graus de flexão do joelho é assumido como sendo devido a uma injury14 PLC isolada. Se houver > 10 graus de rotação externa em ambos os 30 e 90 graus, é provável que haja uma PLC e injúria cruciária14. Este teste tem sido criticado por alguns como sendo muito subjetivo e é difícil de interpretar14.
no teste da gaveta posterolateral, o doente está em decúbito dorsal e a anca flexionada até 45 graus, o joelho flexionado até 90 graus e o pé rodado externamente 15 graus degrées14. Em seguida, uma força posterolateral é então aplicada ao joelho, e a quantidade de rotação posterolateral da tíbia no fémur é qualitativamente medida em comparação com o knee14 não afetado.Devem também realizar-se ensaios na gaveta Anterior e posterior para excluir, respectivamente, lesões concomitantes de LCA e LPC.
no ensaio de inversão do pivô, o doente está em decúbito dorsal, e a anca é flexionada até 70 graus, o joelho é flexionado até 70-90 graus e o pé é rodado externamente 14. Isto leva a uma subluxação posterolateral da tíbia no fémur. O joelho é então lentamente estendido e é observado para uma redução da tíbia com um clunk14 palpável.finalmente, um exame de marcha também deve ser realizado. Pacientes com uma lesão PLC muitas vezes demonstram um empuxo varus no joelho no momento do ataque do pé no ciclo de marcha 2,14.
com Base no acima exposto exame físico, técnicas, as lesões são classificados como pequenos, moderados ou graves de entorses baseado na Modificação Hughston Critérios, resumidos na tabela abaixo:
Figura 4: Modificado Hughston Classificação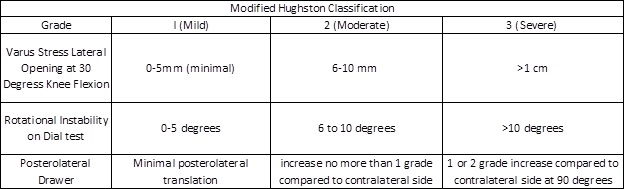
Imagem
Padrão simples AP e lateral radiografias do joelho devem ser obtidas com a definição de uma suspeita de PLC injury14. Simples radiografias podem mostrar um Segond fratura—que é um arrombado do meniscotibial parte de meados do terceiro lateral do ligamento capsular e anterior do braço da cabeça curta do bíceps femoral proximal lateral tibia15, ou uma Arqueado fratura—que é um arrombado do fibular styloid16.radiografias bilaterais de tensão varus também são úteis na avaliação de lesões PLC. Para gerar esta visão-o paciente é supino, e um bloco de espuma angular é inserido sob o joelho para obter um padrão de 20 graus de flexão do joelho. Em seguida, o clínico aplica uma força varus máxima, colocando uma mão sobre o côndilo femoral medial e uma mão sobre o aspecto lateral do pé, e uma imagem é tomada. Isto é repetido na perna não lesionada e calcula-se a diferença lateral (SSD) na rotura lateral do compartimento. De notar, é imperativo que o médico fornece uma força varus igual a cada perna para obter um resultado preciso. Um estudo cadavérico anterior determinou que uma diferença lateral-lateral> 2.7 mm para ser indicativo de uma lesão PLC isolada, grau III, e um SSD > 4 mm é indicativo de uma injury17 PLC completa. Este foi considerado o padrão-ouro para a diferença lado a lado. No entanto, novas evidências em pacientes mostraram que um SSD de> 2,2 mm para ser indicativo de uma ruptura FCL de grau III 18. O SSD é calculado do seguinte modo: mede-se a distância entre o aspecto mais lateral do Planalto lateral da tíbia e a eminência lateral da tíbia. No ponto médio desta linha, uma linha é traçada perpendicularmente em direção ao côndilo femoral. O comprimento da linha perpendicular é o SSD e é representado na figura 518.
Figura 5: Varo Estresse Radiografias (A: não-feridos/B com o combinado ACL e PLC Injury18)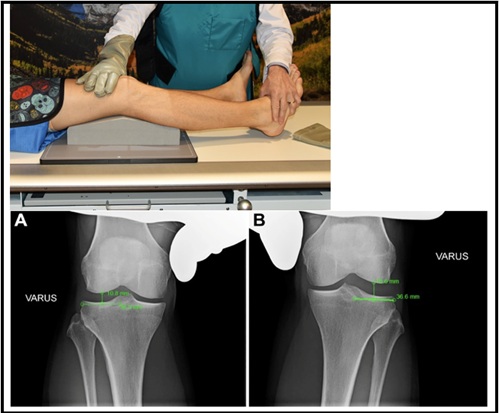
além disso, em pacientes com suspeita de uma doença crônica PLC lesão (lesão > 3 semanas antes da avaliação), perna longa pé radiografias são necessários para avaliar a mecânica do eixo da perna para o triplo, varo alinhamento (tibiofemoral óssea geometria, a separação da lateral do compartimento, e varo recurvatum)14. Esta visão permite que o médico determine o eixo mecânico e se uma osteotomia é necessária para suportar uma reconstrução cruciate graft19. Se a linha de suporte de peso nesta Vista ultrapassar 30% do lado medial do Planalto tibial, ou se existir alinhamento varus triplo—pode considerar-se uma osteotomia tibial elevada 20.
Figure 6: triple Varus Alinhment19)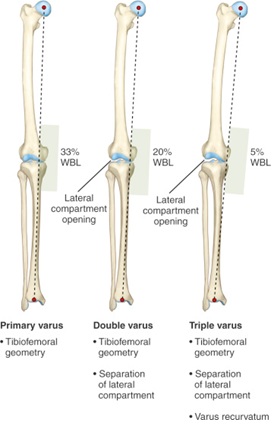
Ressonância Magnética (IRM) também é rotineiramente ordenado para avaliar lesões dos tecidos moles no tendão LCL, popliteus, ou bíceps (Figura 7-esquerda). Na visão sagital, fluido pode ser reconhecido entre o fémur e popliteus, indicando que há uma lesão PLC. Podem observar-se contusões ósseas num estado agudo, dependendo do mecanismo de lesão (Figura 7-direita).
Figura 7: MRI representando lesões PLC)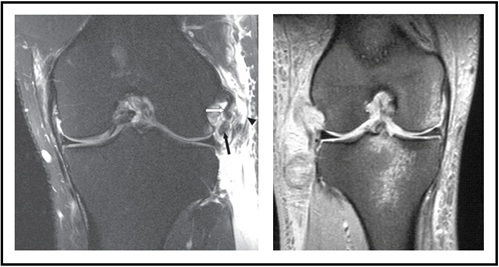 imagem adaptada a partir daqui
imagem adaptada a partir daqui
tratamento
Gestão Não operativa
gestão não operativa está indicada nas lesões PLC de Grau I e em lesões isoladas de grau II5. Pacientes com lesões de Grau I ou II isoladas recuperam bem dentro de três a quatro meses a maioria do tempo 5.
para tratar a lesão, o joelho afectado é colocado numa joelheira articulada bloqueada em extensão durante 3 semanas 5. O estado de suporte de peso é determinado pela extensão da laxidade no exame físico. Para as entorses ligeiras, os doentes podem ter peso com o toque do dedo do pé durante as 3 semanas iniciais, ou em lesões mais moderadas podem não suportar o peso durante as 6 semanas iniciais 5. durante as 3 semanas iniciais em que o joelho está imobilizado em extensão, os exercícios quadríceps e os levantamentos das pernas retas devem ser realizados diariamente para evitar que o músculo quadríceps feche 21. Após 3 semanas, a fisioterapia é iniciada com foco no aumento da Gama de movimentos,e aumento das atividades funcionais conforme toleradas21. 6 semanas após a lesão, os pacientes podem iniciar um programa de reabilitação funcional que inclui exercícios de bicicleta, pressão da perna até 70 graus de flexão do joelho, e walking21 funcional. Ao fim de 3 meses, os doentes podem aumentar a actividade, uma vez que são capazes de tolerar20.
de notar, em doentes com uma lesão combinada PLC e cruciate—a lesão ligamentosa cruciate deve ser reparada ou reconstruída, e a lesão de grau I ou grau II PLC pode então ser tratada de forma conservadora como acima de 5. Nesta população, as radiografias de estresse varus são indicadas para avaliar o grau de instabilidade do PLC. Se for observada mais laxidade do que o esperado, a reparação cirúrgica ou reconstrução da lesão do PLC deve ser considerada para prevenir a falha do PCL ou do ACL graft5—como observado anteriormente, lesões PLC não reconhecidas são uma potencial causa de falha na reconstrução do cruciate.a intervenção cirúrgica é indicada tanto para lesões por avulsão agudas de grau II da PLC, como para lesões por avulsão isoladas e combinadas de grau III da PLC 5,21. A reparação ou reconstrução cirúrgica deve ser concluída o mais rapidamente possível após a lesão (idealmente dentro de 2 semanas de acordo com as Diretrizes de ISAKOS—Florença, Itália, novembro de 2002). Foi observado que tecido cicatricial significativo pode desenvolver-se dentro de 3 semanas após a lesão, fazendo a identificação da camada superficial da banda de TI, o complexo bíceps femoris, e a dificuldade comum do nervo peroneal5. Realizar uma cirurgia superior a 3 semanas após a lesão leva a um aumento do tempo cirúrgico, tempo de torniquete, e um caso mais tecnicamente desafiador5.a reparação de PLC está indicada em lesões por avulsão de grau II agudo, isoladas. A técnica envolve a re-fixação anatômica do FCL, tendão popliteus, ou cabeça curta ou longa do tendão bíceps ao seu respectivo local de apego anatômico. No entanto, a reparação é agora geralmente considerada um tratamento insuficiente, uma vez que um estudo observou uma taxa de insucesso de 37% com a reparação 22.
PLC reconstrução, com o objetivo de reconstruir o tendão FCL e popliteus usando um enxerto de tendões (semitendinosus tendon) é indicado em lesões de grau III, e lesões de avulsão. O Instituto Ortopédico mamute prefere uma reconstrução anatômica Laprática modificada usando dois enxertos. O primeiro enxerto reconstrói o LCL e o ligamento popliteofibular-ligando o enxerto no local de fixação do LCL femoral e na cabeça fibular. O segundo enxerto reconstrói o tendão de popliteus no local da inserção femoral anatômica do tendão de popliteus e conecta o enxerto à cabeça fibular.se uma lesão cruciate estiver presente com uma lesão PLC de grau III, a reconstrução PLC deve ser realizada ao mesmo tempo que a reconstrução cruciate, ou antes da reconstrução cruciate como uma abordagem faseada, dependendo da preferência dos cirurgiões 21. Além disso, em alguns pacientes que têm alinhamento varus Triplo, uma osteotomia tibial alta valgus pode ser realizada,uma vez que o malalinhamento ósseo pode comprometer o graft19, 20.
recuperação pós-operatória
cirurgia é o início de um processo de recuperação de seis a nove meses. Imediatamente após a cirurgia, os pacientes serão colocados em um bracelete articulado do joelho, e colocados em estado de não-peso durante 6 semanas 21. Durante as semanas 1 e 2 do pós-operatório, o paciente é instruído a realizar elevações diretas da perna e ativações de quadriceps 4-5 vezes por dia no imobilizador do joelho para evitar que os quadriceps de fechar 21. Durante este período, Os doentes devem também começar a realizar exercícios de movimentos suaves fora do imobilizador, com o objectivo de obter 90 graus de flexão do joelho até ao final da semana 2 pós-operatória (isto é dependente do cirurgião)21. Início do pós-operatório semana 3, os pacientes são orientados a aumentar a repetição do quadríceps e exercícios de perna reta levanta, para trabalhar na obtenção da completa extensão do joelho várias vezes ao dia, e também tentando aumentar a amplitude de movimento do joelho últimos 90 graus de flexion21. A partir da semana 7 do pós-operatório, os doentes podem iniciar exercícios de ponderação e de reforço da cadeia fechada 21. A maioria dos pacientes pode voltar a atividades e esportes dentro de seis a nove meses.
obras citadas
Leave a Reply