Posterolaterale Hjørne (PLC) Kneskader
Ryan Quinn, MS4, Brian Gilmer, MD
Innledning
posterolaterale hjørne (PLC) kneskader skyldes vanligvis en kraft rettet mot det anteromediale aspektet av kneet med foten plantet fast på bakken1. Pasienter klager ofte over smerter over det posterolaterale aspektet av kneet, og ustabilitet med normal gange, vridning og kutting2.disse skader er notorisk vanskelig å diagnostisere, behandle og forstå på grunn av den komplekse anatomien som omfatter det bakre laterale hjørnet (PLC) av kneet. PLC-skader utgjør omtrent 16% av ligamentale kneskader3. Nesten 75% AV plc-skader er identifisert med samtidig skade på enten fremre (ACL) eller bakre korsbånd (PCL)4. Det bakre korsbåndet er mer vanlig skadet enn ACL i PLC-skader, DA PCL og popliteus-senen er anatomisk parallelle, og dermed krefter som vil forårsake EN PCL-skade, kan også føre TIL PLC-skader2. PLC skader er viktig å diagnostisere, som en savnet diagnose er en vanlig årsak til korsbånd rekonstruksjon svikt 1. Videre er de operative resultatene AV PLC-skader som repareres i den akutte fasen av helbredelse, bedre enn kroniske rekonstruksjoner5, 6.
Anatomi
Anatomiske komponenter som utgjør det posterolaterale hjørnet av kneet, tjener til å gi både dynamisk og statisk stabilitet til det posterolaterale hjørnet-forhindrer hyperextensjon, tibial ekstern rotasjon og varus vinkel7.
Dynamiske Stabilisatorer
Strukturer som gir dynamisk stabilitet til det posterolaterale kneet, inkluderer iliotibialbåndet, lange og korte hoder av biceps femoris-muskelen og sidehodet til gastrocnemius-muskelen.
Figur 1: It-Bånd, Korte Og Lange Hoder Av Biceps Femoris Og Gastrocnemius Anatomi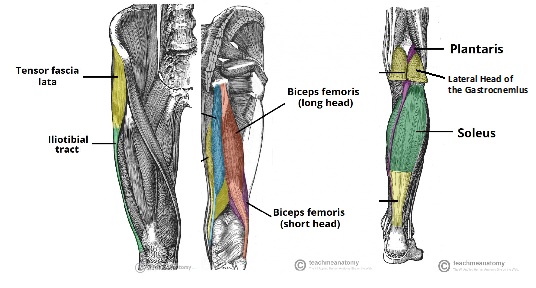 Bilde tilpasset herfra
Bilde tilpasset herfra
iliotibialbåndet stammer fra den anterolaterale iliac tubercle-delen av den ytre leppen av iliac-kammen og setter distalt inn Ved Gerdys tuberkel på den proksimale laterale tibia. Den består av fire lag: overfladisk, mellom, dyp og capsulo-osseus 8. Av notatet danner en fremre utvidelse av overflatelaget iliopatellarbåndet, noe som bidrar til riktig patellofemoral sporing8.
det lange hodet av biceps femoris danner det bakre aspektet av vev som dekker det laterale aspektet av kneet8. Den har 6 vedlegg på kneet-2 tendinous (direkte arm og fremre arm) og fire fascial. De to tendinøse armene blir ofte avulsed fra deres fibulære vedlegg I PLC-skader8. Den direkte tendinøse armen inneholder flertallet av de vanlige biceps senen innsetting på langt posterolaterale kanten av fibular head8. Den fremre tendinøse armen krysser lateralt over fibular collateral ligament (FCL), som danner sideveggen til biceps bursa-et viktig kirurgisk landemerke8.
det korte hodet til biceps femoris stammer bare medial til linea aspera i distal femur og festes til den fremre mediale kanten av den vanlige biceps senen. Den har seks innsettinger totalt på knee8.
den laterale gastrocnemius-senen stammer fra den laterale kanten av gastrocnemius muskelmagen, og festes til fabella, bakre kapsel og til den distale femur i regionen av suprakondylarprosessen i gjennomsnitt 13,8 mm bakre TIL FCL-innsettingen8,9. Det er sjelden skadet I plc-skader8.
Statiske Stabilisatorer
Flere leddbånd gir statisk stabilitet til det posterolaterale kneet-viktigst av alt det (laterale) fibulære kollaterale ligamentet, popliteus-senen og popliteofibulære ligamentet. Sekundær statisk stabilisator inkluderer lateral kapsel ligament, coronary ligament og fabellofibular ligament.
Figur 2: Deep Ligament Anatomy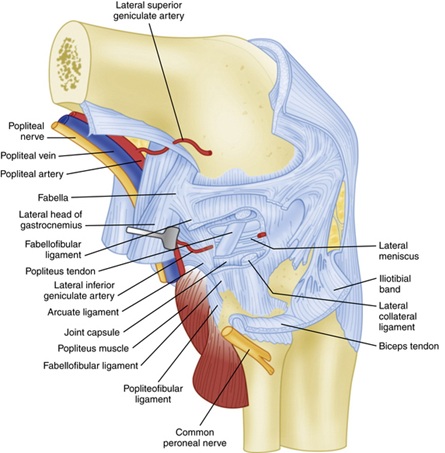 Bilde hentet fra her10
Bilde hentet fra her10
fibular collateral ligament (FCL) stammer fra femur 1.4 mm proksimale og 3.1 mm posterior til lateral epicondyle og festes litt anterior til midportion av lateral aspekt av fibular hodet 11. FCL ligger dypt til det overfladiske it-bandet og det lange hodet av biceps femoris. FCL er den primære statiske stabilisatoren til varusåpningen ved knee8. Biomekaniske studier har vist at det ikke er statistisk signifikant økning i varusåpningen av kneet før FCL er kuttet—selv om alle andre leddbånd er kuttet8.
popliteus muskelkomplekset er også integrert for å gi statisk stabilitet til det posterolaterale kneet. Den stammer fra lårbenet på popliteal sulcus 18.5 mm anterior til FCL vedlegg i gjennomsnitt og fortsetter distalt å feste til posteromediale kanten av midten til distal posterior tibia, hvor innsetting er dekket av semimembranosus muskel kompleks8,11. Det fungerer å internt rotere tibia på femur og låse opp kneet under initiering av fleksjon. Det gir av flere strukturer gjennom hele kurset som hjelper til med posterolateral knestabilitet oppsummert nedenfor:
- Tre popliteomeniscal fascicles (anteroinferior, posterosuperior og posteroinferior), som danner en bøyle som vedlegg som er synlig artroskopisk8. Disse stabiliserer den laterale menisken, og forhindrer dermed medial innfesting av lateral menisk med varusstyrker til kneet8.
- en popliteofibular ligament opprinnelse på popliteal musculotendinous krysset distalt til popliteomeniscal fascicles og feste til mediale aspektet av fibular styloid8.
Figur 3: Popliteus sene, Popliteofibular Ligament og Fcl Anatomi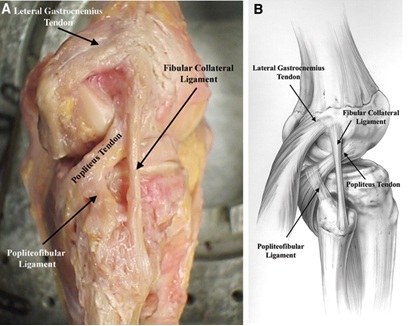 Bilde hentet fra here10
Bilde hentet fra here10
Sekundære statiske stabilisatorer er oppført nedenfor: midten av tredje lateral kapselligament er en fortykkelse av den laterale kapsel av kneleddet som tilsvarer den dype MCL på den mediale aspektet av knee8. Det fabellofibulære ligamentet bidrar med statisk og dynamisk stabilitet ved det posterolaterale kneet i forlengelse og er den distale kanten av kapselarmen til det korte hodet til biceps femoris8. Til slutt, koronar ligament er meniscotibial delen av bakre leddkapselen som fester den bakre horn av lateral menisk til tibia8. Det gir motstand mot hyperextensjon og posterolateral rotasjon av kneet8.
Historie
Historisk sett har den primære årsaken TIL plc-skader blitt rapportert å være en traumatisk kraft til det anteromediale aspektet av kneet med foten plantet på bakken,noe som fører til en varus-og hyperextensjonsskade2, 12. I En Studie Av LaPrade i 1997 med 71 pasienter ble PLC-skader rapportert med vridningsskade (30%), ikke-kontakt hyperextensjon (21%), kontakt hyperextensjon (15%), anterior slag mot et bøyd kne (10%) og et valgus slag mot et bøyd kne (7%) 13. Dermed er det ingen spesiell mekanisme for skade som direkte vil forårsake EN PLC-skade, og en grundig klinisk undersøkelse må utføres av legen for å utelukke EN PLC-skade i tilfelle en kneskade.
Pasienter med isolerte ELLER kombinerte plc-skader kan klage over smerter over det posterolaterale aspektet av kneet, varus ustabilitet med normal gang, vridning, kutting, sving og sving når de klatrer trapper, som kan eller ikke kan ledsages av hevelse13. LaPrade rapporterer fra sin erfaring at pasienter med isolerte PLC-skader ikke klager over ustabilitet som går ned trapper eller bakker, men pasienter med SAMTIDIGE PCL-tårer gjør13.videre kan pasienter klage over nummenhet, parestesi og muskel svakhet (fotfall) på grunn av skade på felles peroneal nerve i EN plc-skade2.Den felles peroneal nerve reiser distalt bare dypt til iliotibialkanalen og biceps femoris. En studie fant at nevrologiske symptomer forekommer hos 13% av pasientene MED PLC-skader og indikerer alvorlig skade13.
Fysisk Eksamen
som nevnt ovenfor kan mange mekanismer føre TIL PLC—skade, og en grundig fysisk eksamen er viktig for å utelukke EN PLC-skade-da historien ikke er nok. I tillegg til å inspisere kneet, palpere kneet, ta kneet gjennom AROM og PROM, og utføre en nevrovaskulær eksamen-spesielle tester brukes til å diagnostisere PLC-skader. Disse inkluderer ekstern rotasjon recurvatum test, varus stresstest ved 30 grader, dial test ved 30 og 90 grader, posterolateral skuff test, revers pivot shift, og en gangart eksamen.
i den eksterne rotasjon recurvatum test, pasienten ligger liggende og benet er suspendert av tå. Testen er positiv når leggene faller inn i ekstern rotasjon og kne recurvatum og varus. Ifølge LaPrade indikerer en positiv test en kombinert PLC og korsbåndskade (ACL) 14.
i varus stress testen er pasienten liggende, og kneet er bøyd til 30 grader. Undersøkeren introduserer deretter en varuskraft fra ankelen, med den andre hånden som overvåker den laterale leddlinjen for økt åpning. Varus slapphet ved 30 grader indikerer en isolert lcl skade14. Hvis det skulle være varus slapphet ved 0 grader av bøyning, er det sannsynligvis EN LCL og korsskade 14.
i dialprøven er pasienten liggende, og kneet er bøyd til 30 eller 90 grader. Legen roterer deretter ankelen eksternt, og skaper en ekstern rotasjonskraft på kneet. Relativ ekstern rotasjon av tibial tubercle av det berørte kneet vurderes kvalitativt i forhold til det ikke-berørte kneet. > 10 grader ekstern rotasjon ved 30 grader knefleksjon antas å skyldes en isolert PLC-skade14. Hvis det er >10 grader ekstern rotasjon ved både 30 og 90 grader, er det sannsynligvis EN PLC og korsskade14. Denne testen har blitt kritisert av noen som å være for subjektiv og er vanskelig å tolke14.
i den posterolaterale skuffetesten er pasienten liggende, og hoften er bøyd til 45 grader, kneet er bøyd til 90 grader og foten roteres eksternt 15 grader14. Deretter påføres en posterolateral kraft på kneet, og mengden av posterolateral rotasjon av tibia på lårbenet måles kvalitativt sammenlignet med det upåvirkede kneet14.Anterior og posterior skuff tester bør også utføres for å utelukke samtidig ACL og PCL skade, henholdsvis.
i revers pivot shift test er pasienten liggende, og hoften er bøyd til 70 grader, kneet er bøyd til 70-90 grader og foten er eksternt rotert14. Dette fører til en posterolateral subluxasjon av tibia på lårbenet. Knæret blir så sakte forlenget og observeres for reduksjon av tibia med en palpabel clunk14.
Til Slutt bør en gangseksamen også utføres. Pasienter MED PLC-skade vil ofte demonstrere en varus knæstøt på tidspunktet for fotstreiken i gangsyklusen2, 14.
basert på de ovennevnte fysiske eksamensteknikkene, blir skader gradert som mindre, moderate eller alvorlige forstuinger basert på De Modifiserte Hughston-Kriteriene, oppsummert i tabellen nedenfor:
Figur 4: Modifisert Hughston-Klassifisering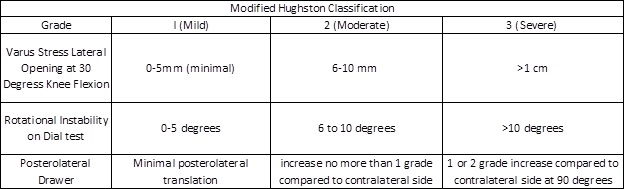
Imaging
standard vanlig AP og laterale røntgenbilder av kneet skal være oppnådd i innstillingen av en mistenkt Plc-skade14. Vanlig røntgenbilder kan vise En segond brudd – som er en avulsion av meniscotibial delen av midten tredje lateral capsular ligament og fremre arm av kort hodet av biceps femoris av den proksimale laterale tibia15, eller En Bueformet brudd – som er en avulsion av fibular styloid16.
Bilaterale varus stress røntgenbilder er også være nyttig i å vurdere FOR PLC skade. For å generere denne visningen – pasienten er liggende, og en vinklet skumblokk settes inn under kneet for å oppnå en standard 20 grader knefleksjon. Deretter bruker klinikeren en maksimal varuskraft ved å plassere en hånd på den mediale femorale kondylen og en hånd på fotens laterale aspekt, og et bilde tas. Dette gjentas på det ikke-skadede benet, og side til side forskjellen (SSD) i lateral rommet gapping beregnes. Det er viktig at legen gir en lik varuskraft til hvert ben for å oppnå et nøyaktig resultat. En tidligere kadaverisk studie fastslått at en side til side forskjell > 2.7 mm for å være en indikasjon på en isolert, GRAD III PLC-skade, og EN SSD > 4 mm er en indikasjon på en komplett plc-skade17. Dette ble ansett for å være gullstandarden for side til side forskjell. Imidlertid har nye bevis hos pasienter vist at EN SSD av > 2,2 mm for å være en indikasjon PÅ en GRAD III FCL rive 18. SSD beregnes som følger: avstanden fra det mest laterale aspektet av det laterale tibialplatået til den laterale tibiale eminensen måles. Ved midtpunktet av denne linjen trekkes en linje vinkelrett mot lårbenet. Lengden på den vinkelrette linjen er SSD og er avbildet i figur 518.
Figur 5: Varus Stress Røntgenbilder (a: ikke skadet/b med kombinert ACL Og PLC Skade18)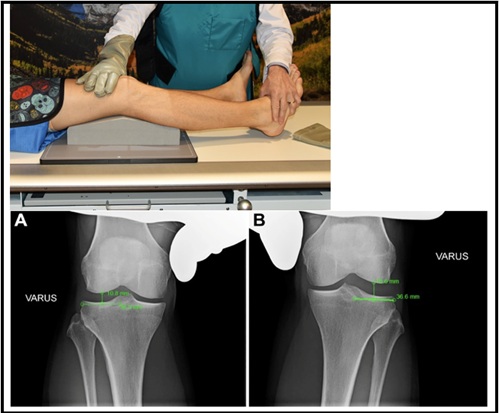
videre, hos pasienter mistenkt for å ha en kronisk plc skade (skade > 3 uker før evaluering), lang etappe stående røntgenbilder er nødvendig for å vurdere den mekaniske aksen av benet for trippel varus justering (tibiofemoral benete Geometri, Separasjon Av Lateral Rommet, Og Varus recurvatum)14. Denne visningen gjør det mulig for legen å bestemme den mekaniske aksen og om en osteotomi er nødvendig for å støtte en korsbygging graft19. Hvis vektlagerlinjen på denne visningen passerer innen 30% av medialsiden av tibialplatået, eller hvis triple varusjustering eksisterer-høy tibial osteotomi kan vurderes20.
Figur 6: Triple Varus Alignment19)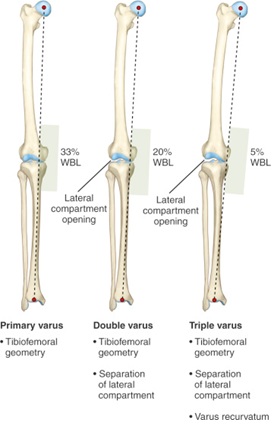
Magnetic Resonance Imaging (MRI) er også rutinemessig bestilt for å evaluere bløtvevsskade PÅ LCL, popliteus eller biceps senen (Figur 7-Venstre). I sagittalvisningen kan væske gjenkjennes mellom lårbenet og popliteus, noe som indikerer at DET er EN PLC-skade. Bein blåmerker kan sees i en akutt setting avhengig av mekanismen for skade(Figur 7-Høyre).
Figur 7: MR som viser Plc-Skade)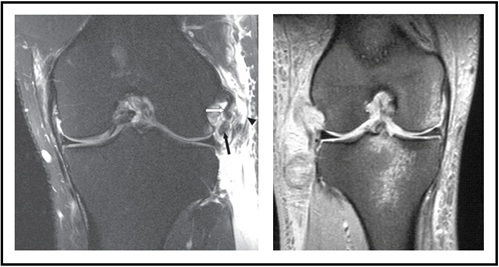 bilde tilpasset herfra
bilde tilpasset herfra
Behandling
Ikke-Operativ Behandling
Ikke-operativ behandling er indisert I PLC-skader Av Klasse I og i isolerte skader av klasse II.5. Pasient med Klasse I eller isolert II skader gjenopprette godt innen tre til fire måneder mesteparten av tiden5.
for å behandle skaden, er det berørte kneet plassert i en hengslet knebøyle låst i forlengelse i 3 uker5. Vektbærende status bestemmes av omfanget av slapphet på fysisk eksamen. For milde forstuinger, kan pasienter få lov til å vekt bære med tå touch for de første 3 uker, eller i mer moderate skader kan være ikke-vekt bærer for de første 6 uker5.
I løpet av de første 3 ukene hvor kneet er immobilisert i forlengelse, bør quadriceps øvelser og rette benløft utføres daglig for å forhindre at quadriceps muskelen slår seg ned21. Etter 3 uker startes fysioterapi med fokus på å øke bevegelsesområdet, og øke funksjonelle aktiviteter som tolerert21. 6 uker etter skaden kan pasientene starte et funksjonelt rehabiliteringsprogram som inkluderer treningscykling, benpress til maks 70 grader knefleksjon og funksjonell gang21. Etter 3 måneder kan pasientene øke aktiviteten ettersom de er i stand til å tolerere20.
av notatet, hos pasienter med en kombinert PLC og korsskade-ligament korsskade bør repareres eller rekonstrueres, og grad i ELLER GRAD II plc skade kan deretter behandles konservativt som over5. I denne populasjonen er varus stressrøntgenbilder indikert for å vurdere graden AV ustabilitet AV PLC. Hvis det oppdages mer slapphet enn forventet, bør kirurgisk reparasjon eller rekonstruksjon av PLC-skaden vurderes for å forhindre svikt I PCL—eller ACL-graft5-som nevnt tidligere er ukjente PLC-skader en potensiell årsak til korsbyggingsfeil.
Operativ Ledelse
Kirurgisk inngrep er indisert for både akutte PLC-avulsjonsskader av GRAD II og både isolerte OG kombinerte plc-skader AV GRAD III 5,21. Kirurgisk reparasjon eller rekonstruksjon skal fullføres så snart som mulig etter skaden (ideelt innen 2 uker per isakos retningslinjer-Firenze Italia November 2002). Det har blitt bemerket at betydelig arrvev kan utvikle seg innen 3 uker etter skaden, noe som gjør identifisering av det overfladiske laget AV IT-båndet, biceps femoris-komplekset og den vanlige peroneale nervefiberen5. Utføre kirurgi større enn 3 uker etter skaden fører til økt kirurgisk tid, tourniquet tid, og en mer teknisk utfordrende case5.
plc-reparasjon er indisert ved isolerte, akutte PLC-avulsjonsskader av KLASSE II. Teknikken innebærer anatomisk re-feste FCL, popliteus sene, eller kort eller langt hode av biceps sene til sin respektive anatomiske festestedet. Imidlertid er reparasjon nå generelt ansett som en utilstrekkelig behandling, da en studie bemerket en 37% feilrate med repair22.plc rekonstruksjon, med mål om å rekonstruere FCL og popliteus sene ved hjelp av en sene pode (semitendinosus sene) er indikert i GRAD iii skader, og avulsion skader. Mammoth Orthopaedic Institute foretrekker en modifisert LaPrade anatomisk rekonstruksjon ved hjelp av to transplantater. Den første pode rekonstruerer LCL og popliteofibular ligament-feste pode på femoral LCL festestedet og til fibular hodet. Den andre pode rekonstruerer popliteus sene på stedet av femoral anatomisk popliteus sene innsetting og forbinder pode til fibular hodet.
hvis en korsskade er til stede med EN GRAD III PLC-skade, BØR plc-rekonstruksjon utføres samtidig som korsrekonstruksjon, eller før korsrekonstruksjon som en trinnvis tilnærming avhengig av kirurgens preferanse21. Videre, i noen pasienter som har trippel varus justering, en valgus høy tibial osteotomi kan utføres, som benaktig malalignment kan sette ACL eller PCL rekonstruksjon pode 19, 20.
Postoperativ Gjenoppretting
Kirurgi er starten på en seks til ni måneders gjenopprettingsprosess. Umiddelbart etter operasjonen vil pasientene bli plassert i en hengslet knestang og plassert på ikke-vektbærende status i 6 uker21. Under postoperativ uke 1 og 2 blir pasienten instruert til å utføre rette benløft og quadriceps aktiveringssett 4-5 ganger daglig i knestartspareren for å forhindre at quadriceps slår seg ned21. I løpet av denne tidsrammen bør pasientene også begynne å utføre milde bevegelsesøvelser utenfor startspareren med mål om å oppnå 90 grader knefleksjon ved slutten av post op uke 2 (dette er kirurgavhengig)21. Begynnelsen postoperative uke 3, pasienter blir bedt om å øke repetisjon av quadriceps øvelser og rette ben reiser, å arbeide med å få full kne forlengelse flere ganger daglig, og også prøver å øke kneet spekter av bevegelse forbi 90 grader av flexion21. Begynner postoperativ uke 7, kan pasienter begynne vektbærende og lukket kjede styrke øvelser21. De fleste pasienter kan gå tilbake til aktiviteter og sport innen seks til ni måneder.
Verk Sitert
Leave a Reply