Kontuzje kolana w rogu tylno-bocznym (PLC)
Ryan Quinn, MS4, Brian Gilmer, MD
wprowadzenie
kontuzje kolana w rogu tylno-bocznym (Plc) zwykle wynikają z siły skierowanej na przednio-przyśrodkowy aspekt kolana ze stopą mocno osadzoną na ziemi1. Pacjenci często skarżą się na ból nad tylno-bocznym aspektem kolana i niestabilność przy normalnym chodzeniu,skręcaniu i cięciu2.
urazy te są notorycznie trudne do zdiagnozowania, leczenia i zrozumienia ze względu na złożoną anatomię obejmującą tylny róg boczny (PLC) kolana. Urazy PLC stanowią około 16% urazów więzadeł kolana3. Prawie 75% urazów PLC identyfikuje się z równoczesnym uszkodzeniem więzadła krzyżowego przedniego (ACL) lub tylnego (PCL)4. Więzadło krzyżowe tylne jest częściej uszkodzone niż ACL w urazach PLC, ponieważ PCL i ścięgno podkolanowe są anatomicznie równoległe, a zatem siły, które spowodują uraz PCL, mogą również prowadzić do urazów PLC2. Urazy PLC są ważne w diagnozowaniu, ponieważ nieodebrana diagnoza jest częstą przyczyną niepowodzenia rekonstrukcji więzadła krzyżowego 1. Ponadto wyniki operacyjne urazów PLC, które są naprawiane w ostrej fazie gojenia, są lepsze od przewlekłych rekonstrukcji5, 6.
Anatomia
elementy anatomiczne obejmujące tylno—boczny róg kolana służą do zapewnienia zarówno dynamicznej, jak i statycznej stabilności tylno-bocznego rogu-zapobiegając nadmiernemu rozciągnięciu, rotacji zewnętrznej kości piszczelowej i kątowaniu wargi7.
Stabilizatory dynamiczne
struktury, które zapewniają dynamiczną stabilność tylno-bocznego kolana obejmują zespół biodrowo-biodrowy, długie i krótkie głowy mięśnia dwugłowego kości udowej oraz boczną głowę mięśnia gastrocnemiusa.
Rysunek 1: zespół IT, krótkie i długie głowy kości udowej i anatomia Gastrocnemiusa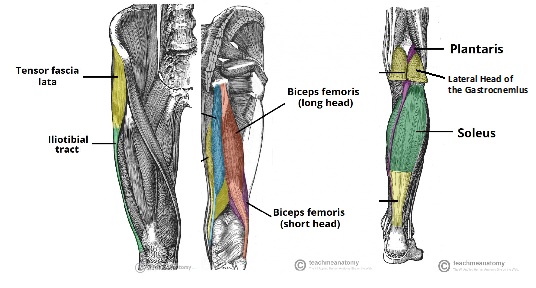 obraz zaadaptowany stąd
obraz zaadaptowany stąd
zespół biodrowo-biodrowy pochodzi z przednio-bocznej części guzka biodrowego zewnętrznej wargi grzebienia biodrowego i wstawia się dystalnie w guzek Gerdy ’ ego na proksymalnej bocznej piszczeli. Składa się z czterech warstw: powierzchownej, Środkowej, głębokiej i kapsulo-osseusa 8. Należy zauważyć, że przednie rozszerzenie warstwy powierzchniowej tworzy pasmo biodrowo-łopatkowe, co przyczynia się do prawidłowego śledzenia rzepkowo-udowego 8.
długa głowa kości udowej bicepsa tworzy tylny aspekt tkanki, który pokrywa boczny aspekt knee8. Posiada 6 nasadek na kolanie-2 ścięgna (ramię bezpośrednie i przednie) oraz 4 powięziowe. Oba ramiona ścięgniste są zwykle uskrzydlone z ich zaczepów strzałkowych w ranach PLC8. Bezpośrednie ramię ścięgniste zawiera większość wspólnego Wstawienia ścięgna dwugłowego na daleko tylno-bocznej krawędzi głowy strzałkowej8. Przednie ramię ścięgniste przecina poprzecznie więzadło poboczne strzałkowe (FCL), tworząc boczną ścianę Bursy bicepsowej-ważny zabieg chirurgiczny8.
krótka głowa kości udowej bicepsa pochodzi tylko przyśrodkowo do linea aspera dystalnej kości udowej i łączy się z przednią krawędzią przyśrodkową wspólnego ścięgna bicepsa. Ma w sumie sześć wejść na knee8.
boczne ścięgno gastrocnemiusa pochodzi z bocznej krawędzi brzucha mięśnia gastrocnemiusa i przyczepia się do fabelli, tylnej kapsułki i dystalnej kości udowej w obszarze procesu nadkłykciowego średnio 13,8 mm z tyłu do wstawki FCL8, 9. Jest rzadko uszkadzany w przypadku uszkodzeń PLC8.
Stabilizatory statyczne
wiele więzadeł zapewnia statyczną stabilność kolana tylno—bocznego-przede wszystkim (bocznego) więzadła pobocznego strzałkowego, ścięgna podkolanowego i więzadła podkolanowego. Drugorzędny stabilizator statyczny obejmuje więzadło torebki bocznej, więzadło wieńcowe i więzadło fabellofibular.
Rysunek 2: Anatomia więzadła głębokiego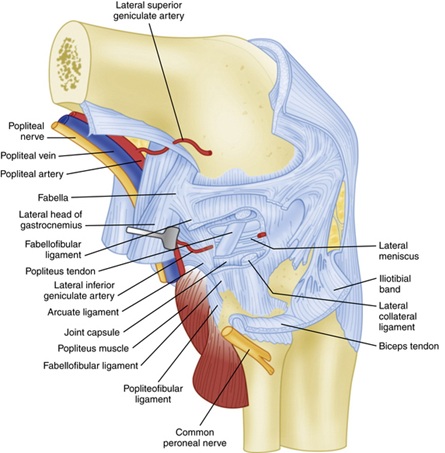 Zdjęcie pobrane z tutej10
Zdjęcie pobrane z tutej10
więzadło poboczne strzałkowe (FCL) pochodzi z kości udowej 1,4 mm proksymalnej i 3,1 mm tylnej do nadkłykcia bocznego i łączy się nieco przednio z środkowym bocznym aspektem głowy strzałkowej 11. FCL znajduje się głęboko do powierzchownego pasma IT i długiej głowy kości udowej. FCL jest podstawowym stabilizatorem statycznym do otwarcia varus w knee8. Badania biomechaniczne wykazały, że do momentu przecięcia FCL nie ma statystycznie istotnego wzrostu wargowego otwarcia kolana-nawet jeśli wszystkie pozostałe więzadła zostały przecięte8.
kompleks mięśni podkolanowych jest również integralną częścią zapewnienia statycznej stabilności tylno-bocznego kolana. Pochodzi z kości udowej w okolicy podkolanowej 18.Przeciętnie 5 mm przed FCL i dalej dalej przylega do tylno-przyśrodkowej krawędzi Środkowej do dystalnej tylnej kości piszczelowej, gdzie wkładka jest pokryta kompleksem mięśni półsymabranosus8, 11. Działa wewnętrznie obracając piszczel na kości udowej i odblokowując kolano podczas inicjacji zgięcia. W całym swoim przebiegu wydziela kilka struktur, które pomagają w stateczności kolana tylno-bocznego, podsumowanej poniżej:
- trzy podkolanówki (anteroinferior, posterosuperior i posteroinferior), które tworzą obręcz przypominającą przywiązanie, które jest widoczne artroskopowo8. Stabilizują one łąkotkę boczną, a tym samym zapobiegają uwięzieniu łąkotki bocznej za pomocą sił varus do knee8.
- więzadło podkolanowo-łopatkowe pochodzące z połączenia podkolanowo-mięśniowego dystalnego z powięziami podkolanowo-powięziowymi i przyłączające się do przyśrodkowego aspektu styloidu strzałkowego8.
Rysunek 3: Ścięgno podkolanowe, więzadło podkolanowe i anatomia FCL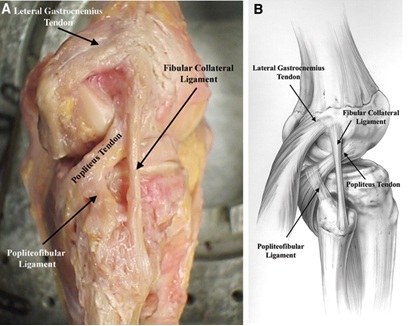 Obraz pobrany z tutej10
Obraz pobrany z tutej10
wtórne stabilizatory statyczne są wymienione poniżej: środkowe trzecie boczne więzadło torebkowe jest pogrubieniem torebki bocznej stawu kolanowego, które jest równoważne głębokiemu MCL w przyśrodkowym aspekcie knee8. Więzadło fabellofibular przyczynia się do statycznej i dynamicznej stabilności w tylno-bocznym kolanie w wyproście i jest dystalną krawędzią ramienia torebkowego krótkiej głowy kości udowej8. Wreszcie więzadło wieńcowe jest łąkotkową częścią tylnej torebki stawowej, która łączy tylny róg łąkotki bocznej z piszczelą8. Zapewnia odporność na hyperextension i tylno-boczną rotację knee8.
Historia
historycznie, główną przyczyną urazów PLC była traumatyczna Siła przednio-przyśrodkowego aspektu kolana z podłożoną stopą na ziemi, co prowadziło do urazu warusa i nadmiernego rozciągnięcia2,12. Jednak w jednym badaniu przeprowadzonym przez LaPrade w 1997 r. z udziałem 71 pacjentów– urazy PLC były zgłaszane z urazem skręcania (30%), bezkontaktowym nadmiernym rozciąganiem (21%), nadmiernym rozciąganiem kontaktowym (15%), przednim uderzeniem w zgięte kolano (10%) i uderzeniem koślawym w zgięte kolano (7%) 13. W związku z tym nie ma szczególnego mechanizmu urazu, który bezpośrednio spowodowałby uraz PLC, a lekarz musi przeprowadzić dokładne badanie kliniczne, aby wykluczyć uraz PLC w przypadku urazu kolana.
pacjenci z pojedynczymi lub połączonymi urazami PLC mogą skarżyć się na ból nad tylno-bocznym aspektem kolana, niestabilność warusa przy normalnym chodzeniu, skręcaniu, krojeniu, obracaniu i obracaniu podczas wchodzenia po schodach, czemu może towarzyszyć lub nie obrzęk 13. LaPrade donosi ze swojego doświadczenia, że pacjenci z izolowanymi urazami PLC nie skarżą się na niestabilność schodzącą po schodach lub wzgórzach, ale pacjenci z równoczesnymi łzami PCL do13.
ponadto pacjenci mogą skarżyć się na drętwienie, parestezje i osłabienie mięśni (spadek stopy) z powodu uszkodzenia wspólnego nerwu strzałkowego w uszkodzeniu PLC2.Wspólny nerw strzałkowy przemieszcza się dystalnie tylko głęboko do przewodu biodrowego i kości udowej. W jednym z badań stwierdzono, że objawy neurologiczne występują u 13% pacjentów z urazami PLC i wskazują na poważne urazy13.
badanie fizykalne
jak wspomniano powyżej, wiele mechanizmów może prowadzić do urazu PLC, a dokładne badanie fizykalne jest konieczne, aby wykluczyć obrażenia PLC—ponieważ historia nie wystarczy. Oprócz kontroli kolana, palpacji kolana, odbierania kolan przez AROM i PROM oraz wykonywania badania neuronaczyniowego-specjalne testy są używane do diagnozowania urazów PLC. Należą do nich zewnętrzny test rotacyjny recurvatum, test naprężeń varus przy 30 stopniach, test wybierania przy 30 i 90 stopniach, test szuflady tylno-bocznej, reverse pivot shift i badanie chodu.
W teście rotacji zewnętrznej recurvatum pacjent leży na plecach, a noga jest zawieszona przez palec u nogi. Test jest pozytywny, gdy dolne nogi wpadają w rotację zewnętrzną, a kolano recurvatum i varus. Według LaPrade pozytywny wynik testu wskazuje na połączone uszkodzenie PLC i krzyżowe (ACL) 14.
W teście Varus pacjent leży na plecach, a kolano jest zgięte do 30 stopni. Egzaminator wprowadza następnie siłę warusową ze stawu skokowego, a druga ręka monitoruje boczną linię stawu w celu zwiększenia otwarcia. Wiotkość warusa przy 30 stopniach wskazuje na pojedyncze obrażenia LCL14. Jeśli przy 0 stopniach zgięcia wystąpi wiotkość warusa, prawdopodobnie dojdzie do urazu LCL i krzyżowego14.
W teście wybierania pacjent jest na plecach, a kolano jest zgięte do 30 lub 90 stopni. Lekarz następnie zewnętrznie obraca kostkę, tworząc zewnętrzną siłę rotacyjną w kolanie. Względna rotacja zewnętrzna guzka piszczelowego dotkniętego kolana jest oceniana jakościowo w porównaniu z kolanem niezakażonym. >przyjmuje się, że obrót zewnętrzny o 10 stopni przy 30 stopniach zgięcia kolana jest spowodowany izolowanym uszkodzeniem PLC14. Jeśli istnieje >10 stopni obrotu zewnętrznego zarówno o 30, jak i 90 stopni, prawdopodobnie występuje PLC i uszkodzenie krzyżowe14. Test ten został przez niektórych skrytykowany jako zbyt subiektywny i trudny do interpretacji14.
W teście szuflady tylno-bocznej pacjent leży na plecach, a biodro zgina się do 45 stopni, kolano zgina się do 90 stopni, a stopa obraca się zewnętrznie o 15 stopni14. Następnie na kolano przykłada się siłę tylno-boczną, a wielkość tylno-bocznego obrotu piszczeli na kości udowej jest jakościowo mierzona w porównaniu z nienaruszonym knee14.Należy również przeprowadzić testy szuflady przedniej i tylnej, aby wykluczyć równoczesne uszkodzenie ACL i PCL.
W teście reverse pivot shift pacjent leży na plecach, a biodro jest zgięte do 70 stopni, kolano jest zgięte do 70-90 stopni, a stopa jest obrócona zewnętrznie14. Prowadzi to do tylno-bocznego podwichnięcia piszczeli na kości udowej. Kolano jest następnie powoli przedłużane i obserwuje się zmniejszenie piszczeli z wyczuwalnym klunkiem14.
na koniec należy również wykonać badanie chodu. U pacjentów z urazem PLC często w momencie uderzenia stopy w cykl chodu występuje wzdłużny nacisk kolanowy2, 14.
na podstawie powyższych technik badania fizykalnego urazy są klasyfikowane jako drobne, umiarkowane lub ciężkie skręcenia w oparciu o zmodyfikowane kryteria Hughstona, podsumowane w poniższej tabeli:
Rysunek 4: zmodyfikowana Klasyfikacja Hughstona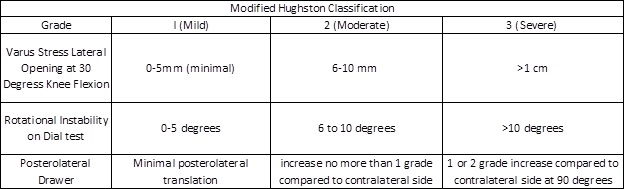
obrazowanie
Standardowe zwykłe zdjęcia radiologiczne AP i boczne kolana należy uzyskać w ustawienie podejrzewanego uszkodzenia sterownika plc14. Zwykłe zdjęcia radiologiczne mogą wykazywać złamanie Segond-które jest oderwaniem łąkotekowej części środkowego trzeciego bocznego więzadła torebkowego i przedniego ramienia krótkiej głowy kości udowej z bliższej bocznej piszczeli15 lub złamanie łukowe-które jest oderwaniem styloidu strzałkowego16.
dwustronne radiografie varus stress są również pomocne w ocenie urazu PLC. Aby wygenerować ten widok-pacjent jest na plecach, a pod kolanem wstawiany jest kątowy blok pianki, aby uzyskać standardowe 20 stopni zgięcia kolana. Następnie klinicysta stosuje maksymalną siłę varus, kładąc jedną rękę na kłykciu przyśrodkowym kości udowej i jedną rękę na bocznym aspekcie stopy, i robi się Zdjęcie. Powtarza się to na nieuszkodzonej nodze i oblicza się różnicę między bokami (SSD) w bocznym zamykaniu przedziału. Należy zauważyć, że konieczne jest, aby lekarz zapewniał równą siłę warusa każdej nodze, aby uzyskać dokładny wynik. Poprzednie badanie zwłok wykazało, że różnica pomiędzy bokami > 2.7 mm wskazuje na pojedyncze uszkodzenie sterownika PLC klasy III, A Dysk SSD > 4 mm wskazuje na całkowite uszkodzenie sterownika PLC17. Uznano to za złoty standard dla różnic między bokami. Jednak nowe dowody u pacjentów wykazały, że dysk SSD > 2,2 mm, co wskazuje na rozdarcie stopnia III FCL 18. SSD oblicza się w następujący sposób: mierzy się odległość od najbardziej bocznego aspektu bocznego płaskowyżu piszczelowego do bocznego wierzchołka piszczelowego. W połowie tej linii linia jest narysowana prostopadle do kłykcia kości udowej. Długość prostopadłej linii jest dyskiem SSD i jest przedstawiona na rysunku 518.
Rysunek 5: Radiografy naprężeniowe Varus (a: bez obrażeń/B z połączonym uszkodzeniem ACL i PLC18)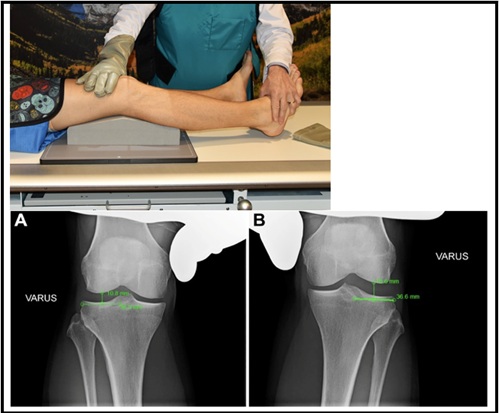
ponadto u pacjentów, u których podejrzewa się przewlekły uraz PLC (uraz > 3 tygodnie przed oceną), długa noga badania radiologiczne w pozycji stojącej są niezbędne do oceny mechanicznej osi nogi pod kątem potrójnego wyrównania warg (geometria kości piszczelowo-udowej, oddzielenie przedziału bocznego i Varus recurvatum)14. Ten pogląd pozwala lekarzowi określić oś mechaniczną i czy konieczna jest OSTEOTOMIA w celu wsparcia rekonstrukcji graftu krzyżowego19. Jeśli linia nośna ciężaru na tym widoku przechodzi w granicach 30% przyśrodkowej strony płaskowyżu piszczelowego lub jeśli istnieje potrójne wyrównanie Waru-można rozważyć osteotomię piszczelową20.
Rysunek 6: wyrównanie potrójnego Waru19)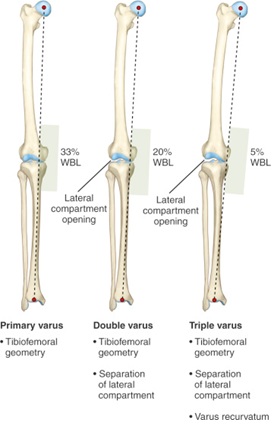
obrazowanie metodą rezonansu magnetycznego (MRI) jest również rutynowo zlecane w celu oceny uszkodzenia tkanek miękkich LCL, podkolanówki lub ścięgna bicepsa (Rysunek 7-po lewej). W widoku strzałkowym pomiędzy kością udową a podkolanówką może być rozpoznany płyn, co wskazuje na uraz PLC. Siniaki kostne mogą być widoczne w ostrym otoczeniu, w zależności od mechanizmu urazu(rycina 7-po prawej).
Rysunek 7: obraz urazu PLC)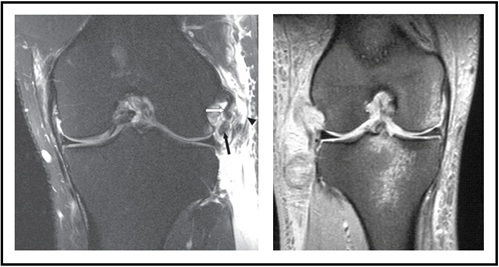 obraz dostosowany stąd
obraz dostosowany stąd
leczenie
leczenie nieoperacyjne
leczenie nieoperacyjne jest wskazane w urazach PLC i stopnia oraz w izolowanych urazach II stopnia 5. Pacjenci z urazami I lub II stopnia zdrowieją przez większość czasu w ciągu trzech do czterech miesiąców5.
w celu leczenia urazu chore kolano umieszcza się na zawiasach w ortezie kolanowej zamkniętej w wyproście przez 3 tygodnie5. Stan ciężaru zależy od stopnia rozluźnienia na egzaminie fizycznym. W przypadku łagodnych zwichnięć pacjenci mogą być obciążeni dotykiem palców przez pierwsze 3 tygodnie, lub w bardziej umiarkowanych urazach mogą nie obciążać przez pierwsze 6 tygodnia5.
w ciągu pierwszych 3 tygodni, w których kolano jest unieruchomione w wyproście, należy codziennie wykonywać ćwiczenia mięśnia czworogłowego i prostego podnoszenia nóg, aby zapobiec wyłączeniu mięśnia czworogłowego 21. Po 3 tygodniach rozpoczyna się fizykoterapię, koncentrując się na zwiększaniu zakresu ruchu i zwiększaniu czynności funkcjonalnych zgodnie z tolerancją21. 6 tygodni po urazie pacjenci mogą rozpocząć program rehabilitacji funkcjonalnej, który obejmuje jazdę na rowerze, Prasowanie nóg do maksymalnie 70 stopni zgięcia kolana i chodzenie funkcjonalne21. Po 3 miesiącach pacjenci mogą zwiększyć aktywność, ponieważ są w stanie tolerować20.
należy zauważyć, że u pacjentów z połączonym PLC i urazem krzyżowym—więzadło krzyżowe powinno zostać naprawione lub zrekonstruowane, a uraz PLC I lub II stopnia może być traktowany zachowawczo, jak powyżej 5. W tej populacji, varus stres radiogramów są wskazane do oceny stopnia niestabilności PLC. Jeśli zauważy się większą wiotkość niż oczekiwano, należy rozważyć chirurgiczną naprawę lub rekonstrukcję urazu PLC, aby zapobiec uszkodzeniu graftu PCL lub ACL5-jak zauważono wcześniej, nierozpoznane urazy PLC są potencjalną przyczyną niepowodzenia rekonstrukcji krzyżowej.
Postępowanie operacyjne
interwencja chirurgiczna jest wskazana zarówno w przypadku ostrych urazów PLC II stopnia, jak i izolowanych i połączonych urazów PLC III stopnia 5,21. Chirurgiczna naprawa lub rekonstrukcja powinna być zakończona jak najszybciej po urazie (najlepiej w ciągu 2 tygodni zgodnie z wytycznymi ISAKOS-Florencja Włochy listopad 2002). Zauważono, że znaczna blizna może rozwinąć się w ciągu 3 tygodni od urazu, dzięki czemu zidentyfikowano powierzchowną warstwę pasma IT, kompleks kości udowej bicepsa i wspólny nerw strzałkowy5. Wykonanie operacji trwającej dłużej niż 3 tygodnie po urazie prowadzi do wydłużenia czasu operacji, opaski uciskowej i bardziej wymagającego technicznie przypadku 5.
naprawa PLC jest wskazana w izolowanych, ostrych urazach oderwania PLC II stopnia. Technika polega na anatomicznym ponownym przymocowaniu ścięgna podkolanowego, ścięgna podkolanowego lub krótkiej lub długiej głowy ścięgna bicepsa do odpowiedniego anatomicznego miejsca mocowania. Jednak naprawa jest obecnie ogólnie uważana za niewystarczające leczenie, ponieważ w jednym z badań odnotowano 37% wskaźnik niepowodzeń w naprawie22.
rekonstrukcja ścięgna podkolanowego w celu rekonstrukcji ścięgna FCL i podkolanowego przy użyciu przeszczepu ścięgna (ścięgna półtwardego) jest wskazana w urazach III stopnia i urazach oderwania. Mammoth Orthopaedic Institute preferuje zmodyfikowaną rekonstrukcję anatomiczną LaPrade przy użyciu dwóch przeszczepów. Pierwszy przeszczep rekonstruuje więzadło LCL i podkolanowo-łopatkowe-mocując przeszczep w miejscu mocowania LCL kości udowej i do głowy kości strzałkowej. Drugi przeszczep rekonstruuje ścięgno podkolanowe w miejscu wstawienia anatomicznego ścięgna podkolanowego kości udowej i łączy przeszczep z głową strzałkową.
jeśli występuje uraz krzyżowy z urazem PLC III stopnia, rekonstrukcję PLC należy przeprowadzić w tym samym czasie co rekonstrukcję krzyżową lub przed rekonstrukcją krzyżową jako etapowe podejście, w zależności od preferencji chirurgów21. Ponadto, u niektórych pacjentów z potrójnym wyrównaniem warg, można wykonać osteotomię koślawego koślawego kości piszczelowej, ponieważ nieprawidłowe ustawienie kości może zagrozić rekonstrukcji graftu ACL lub PCL19,20.
powrót do zdrowia pooperacyjnego
operacja jest początkiem 6-9-miesięcznego procesu odzyskiwania. Natychmiast po zabiegu pacjenci zostaną umieszczeni w klamrze stawu kolanowego na zawiasach i umieszczeni w stanie bez obciążenia przez 6 tygodnia21. W 1. i 2. tygodniu pooperacyjnym pacjentowi zaleca się wykonywanie 4-5 razy dziennie zestawów unoszenia prostych nóg i aktywacji mięśnia czworogłowego stawu kolanowego, aby zapobiec wyłączeniu mięśnia czworogłowego 21. W tym czasie pacjenci powinni również rozpocząć wykonywanie łagodnych ćwiczeń ruchowych poza immobilizerem w celu uzyskania 90 stopni zgięcia kolana do końca drugiego tygodnia pooperacyjnego (jest to zależne od chirurga)21. Począwszy od trzeciego tygodnia pooperacyjnego, pacjenci są pouczani, aby zwiększyć powtarzanie ćwiczeń czworogłowych i wyprostowanych nóg, pracować nad uzyskaniem pełnego wyprostu kolana wiele razy dziennie, a także próbować zwiększyć zakres ruchu kolana powyżej 90 stopni zgięcia 21. Począwszy od 7 tygodnia pooperacyjnego, pacjenci mogą rozpocząć ćwiczenia z obciążeniem i wzmacnianiem łańcucha zamkniętego 21. Większość pacjentów może powrócić do aktywności i Sportu w ciągu sześciu do dziewięciu miesięcy.
prace cytowane
Leave a Reply