Blessures au genou au coin postérolatéral (PLC)
Ryan Quinn, MS4, Brian Gilmer, MD
Introduction
Les blessures au genou au coin postérolatéral (PLC) résultent généralement d’une force dirigée sur l’aspect antéromédial du genou avec le pied fermement posé sur le sol1. Les patients se plaignent fréquemment de douleurs sur l’aspect postérolatéral du genou et d’instabilité avec une marche normale, une torsion et une coupe2.
Ces blessures sont notoirement difficiles à diagnostiquer, à traiter et à comprendre en raison de l’anatomie complexe comprenant le coin latéral postérieur (PLC) du genou. Les blessures par PLC représentent environ 16 % des blessures ligamentaires au genou3. Près de 75% des blessures par PLC sont identifiées avec des lésions concomitantes du ligament croisé antérieur (LCA) ou postérieur (LPC)4. Le ligament croisé postérieur est plus souvent endommagé que le LCA dans les blessures par PLC, car le LPC et le tendon poplité sont anatomiquement parallèles, et donc les forces qui provoqueront une blessure par PCL peuvent également entraîner des blessures par PLC.2. Les blessures par PLC sont importantes à diagnostiquer, car un diagnostic manqué est une cause fréquente d’échec de la reconstruction du ligament croisé 1. De plus, les résultats opératoires des blessures par PLC qui sont réparées dans la phase aiguë de la guérison sont supérieurs aux reconstructions chroniques5,6.
Anatomie
Les composants anatomiques comprenant le coin postérolatéral du genou servent à assurer une stabilité dynamique et statique au coin postérolatéral — empêchant l’hyperextension, la rotation externe du tibia et l’angulation du varus7.
Stabilisateurs dynamiques
Les structures qui assurent la stabilité dynamique du genou postéro-latéral comprennent la bande iliotibiale, les têtes longues et courtes du muscle biceps fémoral et la tête latérale du muscle gastrocnémien.
Figure 1:Bande IT, Têtes Courtes et Longues du Biceps fémoral et Anatomie du Gastrocnémien 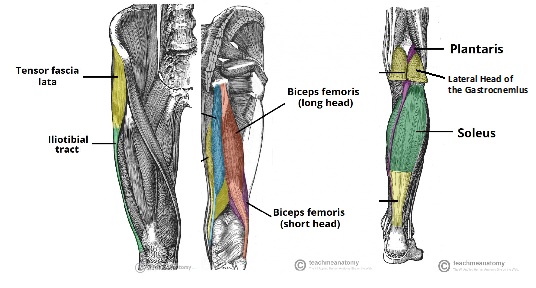 Image adaptée d’ici
Image adaptée d’ici
La bande iliotibiale prend naissance au niveau de la partie du tubercule iliaque antérolatéral de la lèvre externe de la crête iliaque et s’insère distalement au niveau du tubercule de Gerdy sur le tibia latéral proximal. Il est composé de quatre couches: superficielle, moyenne, profonde et capsulo-osseuse 8. Il est à noter qu’une expansion antérieure de la couche superficielle forme la bande iliopatellaire, ce qui contribue à un suivi fémoral patello8 approprié.
La longue tête du biceps fémoral forme l’aspect postérieur du tissu qui recouvre l’aspect latéral du genou8. Il a 6 attachements au genou – 2 tendineux (bras direct et bras antérieur) et quatre fasciaux. Les deux bras tendineux sont généralement libérés de leurs attaches fibulaires dans les blessures par automate automatique8. Le bras tendineux direct contient la majorité de l’insertion commune du tendon du biceps sur le bord postérolatéral le plus éloigné de la tête fibulaire8. Le bras tendineux antérieur traverse latéralement le ligament collatéral fibulaire (FCL), formant la paroi latérale de la bourse du biceps – une marque chirurgicale importante8.
La tête courte du biceps fémoral prend naissance juste à l’intérieur de la linea aspera du fémur distal et se fixe au bord médial antérieur du tendon du biceps commun. Il a six insertions au total au niveau du genou8.
Le tendon gastrocnémien latéral prend naissance sur le bord latéral du ventre du muscle gastrocnémien et se fixe à la fabelle, capsule postérieure, et au fémur distal dans la région du processus supracondylaire, en moyenne 13,8 mm postérieur à l’insertion FCL8,9. Il est rarement endommagé dans les blessures de l’automate automatique8.
Stabilisateurs statiques
Plusieurs ligaments assurent une stabilité statique au genou postérolatéral — surtout le ligament collatéral fibulaire (latéral), le tendon poplité et le ligament poplité-fibulaire. Les stabilisateurs statiques secondaires comprennent le ligament de la capsule latérale, le ligament coronaire et le ligament fabellofibulaire.
Figure 2: Anatomie du ligament profond 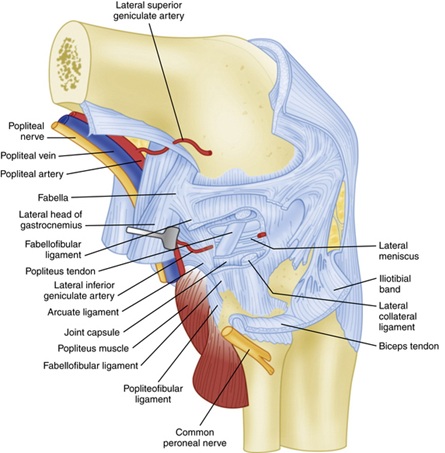 Image extraite d’ici10
Image extraite d’ici10
Le ligament collatéral fibulaire (FCL) provient du fémur proximal de 1,4 mm et postérieur de 3,1 mm à l’épicondyle latéral et se fixe légèrement en avant à la partie médiane de l’aspect latéral de la tête fibulaire 11. Le FCL est situé profondément à la bande informatique superficielle et à la longue tête du biceps fémoral. Le FCL est le principal stabilisateur statique de l’ouverture du varus au niveau du genou8. Des études biomécaniques ont montré qu’il n’y a pas d’augmentation statistiquement significative de l’ouverture du varus du genou jusqu’à ce que le FCL soit coupé — même si tous les autres ligaments ont été coupés8.
Le complexe musculaire poplité fait également partie intégrante de la stabilité statique du genou postérolatéral. Il prend naissance sur le fémur au niveau du sillon poplité 18.fixation antérieure à la FCL de 5 mm en moyenne et continue de s’attacher distalement au bord postéro-médial du tibia postérieur moyen à distal, où l’insertion est recouverte par le complexe musculaire semi-membranaire 8,11. Il fonctionne pour faire tourner intérieurement le tibia sur le fémur et déverrouiller le genou lors de l’initiation de la flexion. Il dégage plusieurs structures tout au long de son parcours qui aident à la stabilité postérolatérale du genou résumée ci-dessous:
- Trois fascicules poplitéoméniscaux (antéro-inférieur, postéro-supérieur et postéro-inférieur), qui forment une fixation semblable à un cerceau visible arthroscopiquement8. Ceux-ci stabilisent le ménisque latéral et empêchent ainsi le piégeage médial du ménisque latéral avec des forces de varus sur le genou8.
- Ligament poplité-fibulaire provenant de la jonction musculo-tendineuse poplitée distale des fascicules poplités-méniscaux et se fixant à l’aspect médial du styloïde fibulaire8.
Figure 3: Le tendon poplité, le Ligament Poplité fibulaire et l’anatomie du FCL 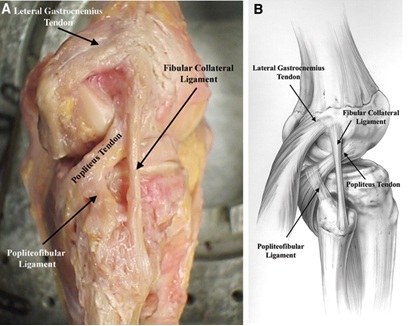 Image extraite d’ici10
Image extraite d’ici10
Les stabilisateurs statiques secondaires sont énumérés ci-dessous: Le ligament capsulaire latéral du tiers médian est un épaississement de la capsule latérale de l’articulation du genou qui équivaut au LCM profond sur l’aspect médial du kne8. Le ligament fabellofibulaire contribue à la stabilité statique et dynamique au niveau du genou postéro-latéral en extension et constitue le bord distal du bras capsulaire de la tête courte du biceps fémor8. Enfin, le ligament coronaire est la partie méniscotibiale de la capsule articulaire postérieure qui attache la corne postérieure du ménisque latéral au tibia 8. Il offre une résistance à l’hyperextension et à la rotation postérolatérale du kne8.
Histoire
Historiquement, la principale cause des blessures par PLC a été rapportée comme étant une force traumatique sur l’aspect antéro-médial du genou avec le pied planté sur le sol, entraînant une blessure par varus et hyperextension 2,12. Cependant, dans une étude réalisée par LaPrade en 1997 auprès de 71 patients, des lésions de l’API ont été rapportées avec une blessure par torsion (30%), une hyperextension sans contact (21%), une hyperextension de contact (15%), un coup antérieur au genou fléchi (10%) et un coup de valgus au genou fléchi (7%)13. Ainsi, il n’y a pas de mécanisme particulier de blessure qui causera directement une blessure au PLC, et un examen clinique approfondi doit être effectué par le médecin pour exclure une blessure au PLC en cas de blessure au genou.
Les patients présentant des lésions PLC isolées ou combinées peuvent se plaindre de douleurs sur l’aspect postérolatéral du genou, d’instabilité du varus lors de la marche normale, de torsions, de coupures, de pivotements et de virages lors de la montée des escaliers, qui peuvent ou non être accompagnées de gonflement13. LaPrade rapporte de son expérience que les patients présentant des lésions PLC isolées ne se plaignent pas d’instabilité en descendant des escaliers ou des collines, mais que les patients présentant des déchirures PCL concomitantes13.
En outre, les patients peuvent se plaindre d’engourdissement, de paresthésies et de faiblesse musculaire (chute du pied) en raison d’une lésion du nerf péronier commun dans une lésion de l’automate 2.Le nerf péronier commun se déplace distalement juste en profondeur jusqu’au tractus iliotibial et au biceps fémoral. Une étude a révélé que des symptômes neurologiques surviennent chez 13 % des patients atteints de lésions de l’APL et indiquent une blessure grave13.
Examen physique
Comme indiqué ci-dessus, de nombreux mécanismes peuvent entraîner une blessure au PLC, et un examen physique approfondi est impératif pour exclure une blessure au PLC – car les antécédents ne suffisent pas. En plus d’inspecter le genou, de palper le genou, de passer le genou par AROM et PROM et d’effectuer un examen neurovasculaire– des tests spéciaux sont utilisés pour diagnostiquer les blessures par PLC. Ceux-ci comprennent le test de recurvatum de rotation externe, le test de stress varus à 30 degrés, le test de cadran à 30 et 90 degrés, le test de tiroir postérolatéral, le changement de pivot inversé et un examen de la démarche.
Dans le test de rotation recurvatum externe, le patient est allongé en décubitus dorsal et la jambe est suspendue par l’orteil. Le test est positif lorsque le bas des jambes tombe en rotation externe et que le genou recurvatum et varus. Selon LaPrade, un test positif indique une blessure combinée au PLC et au ligament croisé (LCA)14.
Dans le test de stress varus, le patient est en décubitus dorsal et le genou est fléchi à 30 degrés. L’examinateur introduit ensuite une force de varus à partir de la cheville, l’autre main surveillant la ligne articulaire latérale pour une ouverture accrue. La laxité du Varus à 30 degrés indique une lésion isolée du LCL14. S’il devait y avoir un relâchement du varus à 0 degré de flexion, il y aurait probablement une lésion du LCL et des croisiers14.
Dans le test de cadran, le patient est en décubitus dorsal et le genou est fléchi à 30 ou 90 degrés. Le médecin fait ensuite tourner la cheville à l’extérieur, créant une force de rotation externe au niveau du genou. La rotation externe relative du tubercule tibial du genou affecté est évaluée qualitativement par rapport au genou non affecté. >On suppose que 10 degrés de rotation externe à 30 degrés de flexion du genou sont dus à une blessure isolée par un automate automatique14. S’il y a >10 degrés de rotation externe à la fois à 30 et à 90 degrés, il y a probablement un PLC et une blessure aux croisiers14. Ce critère a été critiqué par certains comme étant trop subjectif et difficile à interpréter14.
Dans le test de tiroir postérolatéral, le patient est en décubitus dorsal et la hanche est fléchie à 45 degrés, le genou est fléchi à 90 degrés et le pied est tourné extérieurement de 15 degrés14. Ensuite, une force postérolatérale est ensuite appliquée au genou et la quantité de rotation postérolatérale du tibia sur le fémur est mesurée qualitativement par rapport au genou non affecté14.Des tests de tiroir antérieur et postérieur doivent également être effectués pour exclure les lésions concomitantes du LCA et du LCP, respectivement.
Dans le test de changement de pivot inverse, le patient est en décubitus dorsal et la hanche est fléchie à 70 degrés, le genou est fléchi à 70-90 degrés et le pied est tourné extérieur14. Cela conduit à une subluxation postéro-latérale du tibia sur le fémur. Le genou est alors lentement étendu et on observe une réduction du tibia avec un clunk14 palpable.
Enfin, un examen de la démarche doit également être effectué. Les patients atteints d’une blessure par PLC présenteront souvent une poussée du genou varus au moment de la frappe du pied dans le cycle de la marché2,14.
Sur la base des techniques d’examen physique ci-dessus, les blessures sont classées comme des entorses mineures, modérées ou graves sur la base des critères de Hughston modifiés, résumés dans le tableau ci-dessous:
Figure 4: Classification de Hughston modifiée 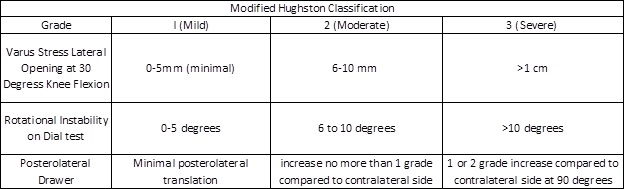
Imagerie
Des radiographies AP et latérales standard du genou doivent être obtenues en le réglage d’une blessure suspectée14. Les radiographies simples peuvent montrer une fracture segond — qui est une avulsion de la partie méniscotibiale du troisième ligament capsulaire latéral moyen et du bras antérieur de la tête courte du biceps fémoral au large du tibia latéral proximal15, ou une fracture arquée — qui est une avulsion du styloïde fibulaire 16.
Les radiographies de stress varus bilatérales sont également utiles pour évaluer les blessures par PLC. Pour générer cette vue – le patient est en décubitus dorsal et un bloc de mousse incliné est inséré sous le genou pour obtenir une flexion standard du genou de 20 degrés. Ensuite, le clinicien applique une force varus maximale en plaçant une main sur le condyle fémoral médial et une main sur l’aspect latéral du pied, et une image est prise. Ceci est répété sur la jambe non blessée et la différence latérale (SSD) dans l’écartement latéral du compartiment est calculée. Il est à noter qu’il est impératif que le médecin fournisse une force de varus égale à chaque jambe pour obtenir un résultat précis. Une étude cadavérique précédente a déterminé qu’une différence d’un côté à l’autre >2.7 mm pour indiquer une blessure isolée de l’automate de grade III, et un SSD >4 mm pour indiquer une blessure complète de l’automate 17. Cela a été considéré comme l’étalon-or pour la différence d’un côté à l’autre. Cependant, de nouvelles preuves chez les patients ont montré qu’un SSD de > 2,2 mm indique une déchirure FCL de grade III 18. Le SSD est calculé comme suit: la distance entre l’aspect le plus latéral du plateau tibial latéral et l’éminence tibiale latérale est mesurée. Au milieu de cette ligne, une ligne est tracée perpendiculairement au condyle fémoral. La longueur de la ligne perpendiculaire est le SSD et est représentée à la figure 518.
Figure 5: Radiographies du stress Varus (A: non blessé /B avec lésion combinée du LCA et de l’automate 18) 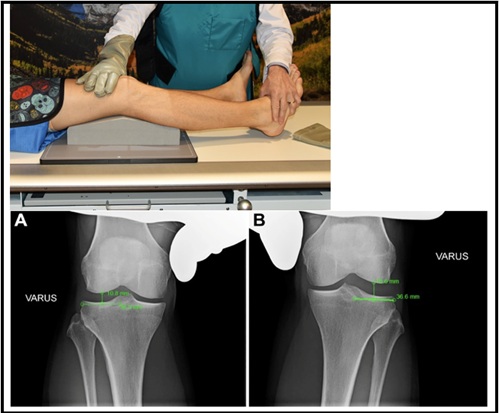
De plus, chez les patients soupçonnés d’avoir une lésion chronique de l’automate (lésion >3 semaines avant l’évaluation), jambe longue des radiographies debout sont nécessaires pour évaluer l’axe mécanique de la jambe pour un triple alignement du varus (géométrie osseuse tibiofémorale, séparation du compartiment latéral et varus recurvatum)14. Cette vue permet au médecin de déterminer l’axe mécanique et si une ostéotomie est nécessaire pour soutenir une greffe de reconstruction cruciale19. Si la ligne d’appui sur cette vue passe à moins de 30% du côté médial du plateau tibial, ou s’il existe un triple alignement de varus, une ostéotomie tibiale élevée peut être considérée20.
Figure 6: Alignement triple Varus19)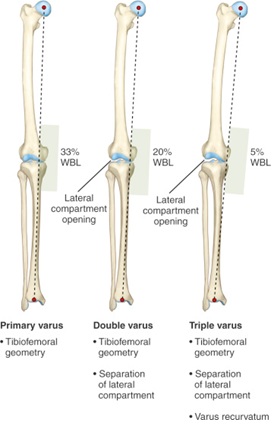
L’imagerie par résonance magnétique (IRM) est également régulièrement commandée pour évaluer les lésions des tissus mous au LCL, au poplité ou au tendon du biceps (Figure 7 – à gauche). Dans la vue sagittale, un liquide peut être reconnu entre le fémur et le poplité, ce qui indique qu’il y a une blessure par PLC. Des ecchymoses osseuses peuvent être observées dans un contexte aigu en fonction du mécanisme de la blessure (Figure 7 – à droite).
Figure 7: IRM représentant une lésion de l’automate) 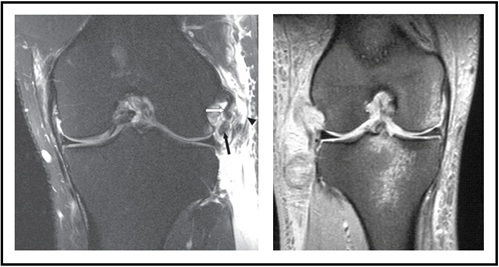 Image adaptée d’ici
Image adaptée d’ici
Traitement
Prise en charge non opératoire
La prise en charge non opératoire est indiquée dans les lésions de l’automate de grade I et dans les lésions isolées de grade II 5. Les patients présentant des blessures isolées de grade I ou II se rétablissent bien dans les trois à quatre mois la majorité du temps5.
Pour traiter la blessure, le genou affecté est placé dans une genouillère articulée verrouillée en extension pendant 3 semaines5. Le statut de portance est déterminé par l’étendue du laxisme à l’examen physique. Pour les entorses légères, les patients peuvent être autorisés à supporter le poids avec le toucher des orteils pendant les 3 premières semaines, ou dans les blessures plus modérées peuvent ne pas supporter le poids pendant les 6 premières semaines5.
Pendant les 3 premières semaines où le genou est immobilisé en extension, des exercices de quadriceps et des relèvements de jambes droites doivent être effectués quotidiennement pour éviter que le muscle quadriceps ne s’arrête.21. Après 3 semaines, la thérapie physique commence en mettant l’accent sur l’augmentation de l’amplitude des mouvements et l’augmentation des activités fonctionnelles telles que tolérées21. 6 semaines après la blessure, les patients peuvent commencer un programme de réadaptation fonctionnelle qui comprend le vélo d’exercice, une pression sur les jambes jusqu’à 70 degrés maximum de flexion du genou et une marche fonctionnelle21. À 3 mois, les patients peuvent augmenter leur activité car ils sont capables de tolérer20.
Il convient de noter que chez les patients présentant une lésion combinée de l’automate et du crucifix— la lésion ligamentaire du crucifix doit être réparée ou reconstruite, et la lésion de l’automate de grade I ou II peut ensuite être traitée de manière conservatrice comme ci-dessus5. Dans cette population, des radiographies de stress varus sont indiquées pour évaluer le degré d’instabilité de l’API. Si l’on remarque plus de laxisme que prévu, une réparation chirurgicale ou une reconstruction de la lésion de l’automate doit être envisagée pour prévenir la défaillance de la greffe de LPC ou de LCA 5 – comme indiqué précédemment, les lésions de l’automate non reconnues sont une cause potentielle d’échec de la reconstruction des croisillons.
Prise en charge opératoire
Une intervention chirurgicale est indiquée à la fois pour les blessures aiguës par avulsion d’automate de grade II et pour les blessures d’automate de grade III isolées et combinées 5,21. La réparation ou la reconstruction chirurgicale doit être terminée dès que possible après la blessure (idéalement dans les 2 semaines selon les directives ISAKOS – Florence Italie Novembre 2002). Il a été noté qu’un tissu cicatriciel important peut se développer dans les 3 semaines suivant la blessure, ce qui rend l’identification de la couche superficielle de la bande informatique, du complexe biceps fémoral et du nerf péronier commun difficile5. Effectuer une intervention chirurgicale plus de 3 semaines après la blessure entraîne une augmentation du temps chirurgical, du temps de garrot et un cas plus difficile techniquement 5.
La réparation de l’automate est indiquée dans les lésions d’avulsion de l’automate de grade II isolées et aiguës. La technique consiste à rattacher anatomiquement le FCL, le tendon poplité ou la tête courte ou longue du tendon du biceps à son site de fixation anatomique respectif. Cependant, la réparation est maintenant généralement considérée comme un traitement insuffisant, car une étude a noté un taux d’échec de 37% avec la réparation22.
La reconstruction PLC, dans le but de reconstruire le FCL et le tendon poplité à l’aide d’une greffe de tendon (tendon semi-tendineux) est indiquée dans les blessures de grade III et les blessures par avulsion. L’Institut orthopédique Mammouth préfère une reconstruction anatomique LaPrade modifiée à l’aide de deux greffes. Le premier greffon reconstruit le ligament LCL et le ligament poplité-attachant le greffon au site de fixation du LCL fémoral et à la tête fibulaire. La deuxième greffe reconstruit le tendon poplité à l’emplacement de l’insertion du tendon poplité anatomique fémoral et relie la greffe à la tête fibulaire.
En cas de lésion croisée associée à une lésion de l’automate de grade III, la reconstruction de l’automate doit être effectuée en même temps que la reconstruction du crucifix, ou avant la reconstruction du crucifix sous forme d’approche échelonnée selon la préférence du chirurgien21. De plus, chez certains patients présentant un triple alignement de varus, une ostéotomie tibiale élevée en valgus peut être réalisée, car le malalignement osseux peut compromettre la greffe de reconstruction du LCA ou du LPC 19,20.
Récupération postopératoire
La chirurgie est le début d’un processus de récupération de six à neuf mois. Immédiatement après la chirurgie, les patients seront placés dans une genouillère articulée et placés en état de non-poids pendant 6 semaines21. Au cours des semaines postopératoires 1 et 2, le patient est invité à effectuer des levées de jambes droites et des séries d’activation des quadriceps 4 à 5 fois par jour dans l’attelle d’immobilisation du genou pour empêcher les quadriceps de s’arrêter.21. Pendant cette période, les patients doivent également commencer à effectuer des exercices d’amplitude de mouvement doux en dehors de l’immobilisateur dans le but d’obtenir 90 degrés de flexion du genou d’ici la fin de la semaine post-opératoire 2 (cela dépend du chirurgien) 21. À partir de la semaine postopératoire 3, les patients sont invités à augmenter la répétition des exercices de quadriceps et des levées de jambes droites, à travailler sur l’obtention d’une extension complète du genou plusieurs fois par jour et à essayer d’augmenter l’amplitude de mouvement du genou au-delà de 90 degrés de flexion21. À partir de la semaine postopératoire 7, les patients peuvent commencer des exercices de musculation et de renforcement de la chaîne fermée21. La plupart des patients peuvent reprendre des activités et des sports dans les six à neuf mois.
Travaux cités
Leave a Reply