Stomatologia kieszonkowa
Rozdział 12
przykłady konkretnych sytuacji zagrożenia medycznego
M. Greenwood
wstęp
ogólne zasady postępowania w nagłych wypadkach medycznych zostały omówione w rozdziale 11. Rozdział ten koncentruje się na konkretnych nagłych wypadkach medycznych. Lekarz zajmujący się konkretnymi sytuacjami kryzysowymi nie może tracić z oczu konieczności działania zgodnie z podstawowymi zasadami i być przygotowany do ich ponownego przyjrzenia się, jeśli odpowiedź pacjenta na leczenie nie jest zadowalająca.
szczególne sytuacje nagłe, które mogą wystąpić w praktyce stomatologicznej, wymieniono w rubryce 12.1. Ich oznaki, objawy i postępowanie zostaną omówione.
Ramka 12.
- omdlenie wazowagalne (słabe)
- hiperwentylacja/atak paniki
- ostry atak astmy
- dławica piersiowa/zawał mięśnia sercowego
- napady padaczkowe
- napady cukrzycowe
- alergie/reakcje nadwrażliwości
- zadławienie i aspiracja
- niewydolność nadnerczy
- zatrzymanie akcji serca (patrz rozdział 11)
omdlenie wazowagalne (proste omdlenie)
„proste omdlenie” jest najczęstszym nagłym wypadkiem medycznym w praktyce stomatologicznej i powoduje utratę przytomności z powodu nieodpowiedniej perfuzji mózgowej. Jest to odruch, w którym pośredniczą nerwy autonomiczne prowadzące do powszechnego rozszerzenia naczyń krwionośnych w naczyniach splanchnicznych i szkieletowych oraz bradykardii, co powoduje zmniejszenie perfuzji mózgowej. Omdlenia mogą być przyspieszone przez ból lub stres emocjonalny, zmiany postawy lub niedotlenienie. Niektórzy pacjenci są bardziej podatni na omdlenia niż inni i mądrze jest leczyć podatnych na omdlenia pacjentów w pozycji leżącej.
podobny obraz kliniczny można zaobserwować w „zespole zatok szyjnych”. Łagodny nacisk na szyję u takich pacjentów (zwykle osoby starsze) prowadzi do omdleń wywołujących reakcję pochwy. Sytuacja ta może prowadzić do bradykardii, a nawet zatrzymania krążenia.
omdlenia – objawy przedmiotowe i podmiotowe
- pacjent odczuwa omdlenie/zawroty głowy
- bladość, pocenie się
- tętno spowalnia
- niskie ciśnienie krwi
- nudności i/lub wymioty
- utrata przytomności
omdlenia – leczenie
- połóż pacjenta płasko i podnieś nogi – powrót do zdrowia będzie zwykle szybki.
- opatentowane drogi oddechowe muszą być utrzymane.
- w przypadku opóźnienia powrotu do zdrowia należy podać tlen i rozważyć inne przyczyny utraty przytomności.
hiperwentylacja
hiperwentylacja jest częstszym nagłym wypadkiem niż się często wydaje. Gdy hiperwentylacja utrzymuje się, może stać się bardzo niepokojące dla pacjenta. Lęk jest głównym czynnikiem przyspieszającym.
hiperwentylacja – objawy przedmiotowe i podmiotowe
- niepokój
- uczucie pustki w głowie
- zawroty głowy
- osłabienie
- parestezje
- tężyczka (patrz poniżej)
- ból w klatce piersiowej i/lub kołatanie serca
- duszność
hiperwentylacja – leczenie
spokojne i sympatyczne podejście od lekarza jest ważne. Diagnoza, szczególnie we wczesnych stadiach, nie zawsze jest tak oczywista, jak może się wydawać:
- Wyklucz inne przyczyny objawów.
- zachęcaj pacjenta do ponownego oddychania własnym wydychanym powietrzem, aby zwiększyć ilość wdychanego dwutlenku węgla-pozwala na to papierowa torba umieszczona nad nosem i ustami.
- jeśli żadna papierowa torba nie jest pod ręką, ręce pacjenta byłyby (mniej satysfakcjonującą) alternatywą.
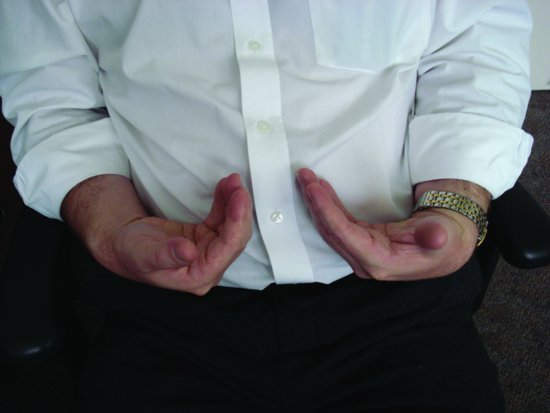
hiperwentylacja prowadzi do „wypłukania” dwutlenku węgla z organizmu, powodując zasadowicę. Jeśli hiperwentylacja utrzymuje się, można zauważyć skurcz nadgarstka (dłoni) i pedału (stopy) (tężyczka) (rysunek 12.1). Ponowne wdychanie wydychanego powietrza zwiększa zainspirowany poziom dwutlenku węgla i pomaga przywrócić sytuację do normy.
rysunek 12.1 wykazanie skurczu nadgarstka.
astma
astma jest stanem potencjalnie zagrażającym życiu i zawsze powinna być traktowana poważnie. Atak może być wywołany wysiłkiem, niepokojem, infekcją lub narażeniem na alergen. Ważne jest w historii, aby uzyskać pewne pojęcie o nasileniu ataków. Wskazówki obejmują czynniki wytrącania, skuteczność leków, przyjęć do szpitala z powodu astmy i stosowania ogólnoustrojowych sterydów.
ważne jest, aby pacjenci z astmą mieli ze sobą zwykłe inhalatory – jeśli inhalator nie został przywieziony, musi być w zestawie ratunkowym lub należy odroczyć leczenie. Jeśli astma znajduje się w szczególnie ciężkiej fazie, leczenie planowe może być najlepiej odroczone. Leki, które mogą być przepisywane przez lekarzy dentystów, w szczególności niesteroidowe leki przeciwzapalne, mogą pogorszyć astmę i dlatego najlepiej unikać.
astma – objawy przedmiotowe i podmiotowe
- duszność (przyspieszone oddychanie – ponad 25 oddechów na minutę)
- świszczący oddech wydechowy
- Korzystanie z dodatkowych mięśni oddechowych
- tachykardia
objawy podmiotowe i podmiotowe astmy zagrażającej życiu
- sinica lub powolna częstość oddechów (mniej niż 8 oddechów na minutę)
- bradykardia
- obniżony poziom świadomości/splątanie
astma-leczenie
- większość ataków odpowiada na własny inhalator pacjenta, zwykle salbutamol (może wymagać powtórzenia po 2-3 minut).
- Jeśli nie ma szybkiej reakcji lub cech ciężkiej astmy, zadzwoń po karetkę.
- u pacjentów, którzy wymagają dodatkowych dawek leku rozszerzającego oskrzela w celu zakończenia ataku, należy przeprowadzić ocenę lekarską.
- w przypadku trudności z użyciem inhalatora może być konieczne użycie urządzenia dystansowego.
- Jeśli pacjent jest w trudnej sytuacji lub wykazuje jakiekolwiek objawy zagrażającej życiu astmy, należy zorganizować pilny transport do szpitala.
- W oczekiwaniu na transfer należy podać tlen o wysokim przepływie. Należy zastosować cztery do sześciu uruchomień z inhalatora salbutamolu za pomocą urządzenia dystansowego i powtarzać je co 10 minut. W brytyjskim wzorze Narodowym opisano technikę „home made” urządzenia dystansowego. Otwór można wyciąć podstawę papierowego lub plastikowego kubka. Ustnik inhalatora jest przez to przepychany. Po aktywacji inhalatora otwarty koniec kubka może być naniesiony na usta.
- jeśli astma jest częścią bardziej uogólnionej reakcji anafilaktycznej lub w skrajnej postaci, należy podać domięśniowe wstrzyknięcie adrenaliny (patrz punkt „anafilaksja”).
wszyscy pacjenci, w tym pacjenci z przewlekłą obturacyjną chorobą płuc, powinni otrzymywać tlen o dużym przepływie, ponieważ nawet jeśli pacjenci ci są zależni od „bodźca niedotlenienia” w celu stymulowania oddychania, w krótkim czasie nie wyrządzą im krzywdy.
ból serca w klatce piersiowej
większość pacjentów, którzy cierpią na ból w klatce piersiowej z powodu choroby serca w chirurgii stomatologicznej, prawdopodobnie ma chorobę serca w wywiadzie. Historia jest wyraźnie ważna i jeśli pacjent używa leków do kontrolowania znanej dławicy piersiowej, powinien to zabrać ze sobą lub powinien być łatwo do ręki w zestawie ratunkowym. Podobnie ważne jest, aby pacjent przyjął normalne leki w dniu wizyty.
klasycznie ból dusznicy bolesnej jest opisany jako miażdżący lub pasmowy ucisk klatki piersiowej, który może promieniować do lewego ramienia lub żuchwy. Istnieje jednak wiele odmian. Ból zawału mięśnia sercowego (MI) często będzie podobny do bólu dławicy piersiowej, ale cięższy i, w przeciwieństwie do dławicy piersiowej, nie zostanie złagodzony przez GTN. W przypadku dławicy piersiowej pacjent powinien użyć sprayu z triazotanem glicerylu (GTN), który zwykle usuwa objawy. Leczenie stomatologiczne najlepiej pozostawić do innego dnia, jeśli dojdzie do ataku, zgodnie z uznaniem lekarza. Silniejszy ból w klatce piersiowej zawsze wymaga odroczenia leczenia i należy wezwać karetkę pogotowia.
cechy, które sprawiają, że ból w klatce piersiowej prawdopodobnie nie jest pochodzenia sercowego, to: bóle, które trwają mniej niż 30 sekund, jednak poważne; kłujące bóle; dobrze zlokalizowany lewy ból podżebrowy i bóle, które stale różnią się lokalizacją. Ból w klatce piersiowej, który poprawia na zatrzymanie wysiłku jest bardziej prawdopodobne, że serce pochodzenia niż jeden, który nie jest związany. Ból opłucnej ma charakter ostry, dobrze zlokalizowany i gorzej natchniony.
zapalenie przełyku może powodować ból zamostkowy, który pogarsza się podczas zginania lub leżenia. Czynnikiem komplikującym różnicowanie się od bólu w klatce piersiowej serca jest to, że GTN, ze względu na działanie na mięsień przełyku, może złagodzić ból.
bólowi mięśniowo-Szkieletowemu zazwyczaj towarzyszy tkliwość dotykowa w dotkniętym obszarze. Jak wspomniano wcześniej, hiperwentylacja może powodować ból w klatce piersiowej. Wykaz możliwych przyczyn bólu w klatce piersiowej znajduje się w rubryce 12.2.
Ramka 12.2 ból w klatce piersiowej – możliwe przyczyny
- dławica piersiowa
- zawał mięśnia sercowego
- opłucnej, np. zatorowość płucna
- układ mięśniowo-szkieletowy
- refluks przełyku
- hiperwentylacja
- choroba pęcherzyka żółciowego i trzustki
wyraźnie ważne jest wykluczenie dusznicy bolesnej i zawału mięśnia sercowego u pacjenta skarżącego się na ból w klatce piersiowej. W razie wątpliwości traktuj jako ból serca, dopóki nie udowodnisz inaczej.
zawał mięśnia sercowego – objawy przedmiotowe i podmiotowe
- silny, miażdżący ból w klatce piersiowej, który może promieniować do ramion i ramion (szczególnie lewego ramienia) oraz do żuchwy.
- duszność.
- skóra staje się blada i wilgotna.
- puls staje się słaby, a pacjent może stać się hipotensyjny.
- często będą nudności i wymioty.
nie wszyscy pacjenci pasują do tego zdjęcia i mogą wykazywać tylko niektóre objawy przedmiotowe i podmiotowe wymienione we wcześniejszym tekście.
zawał mięśnia sercowego-leczenie
- lekarz powinien zachować spokój i być uspokajającą obecnością.
- zadzwoń pod numer alarmowy.
- większość pacjentów będzie najlepiej zarządzana w pozycji siedzącej.
- pacjenci, którzy czują się słabo powinni być ułożeni płasko.
- podanie tlenu o wysokim przepływie (15 L / min).
- podaj podjęzykowy spray GTN.
- podaj doustnie 300 mg aspiryny do żucia (jeśli nie ma alergii) – upewnij się, że przekazując do ekipy przyjmującej karetkę, że są o tym świadomi, ponieważ leczenie trombolityczne jest podawane przez niektóre ekipy karetek.
- pacjent, który przeszedł chirurgiczne leczenie stomatologiczne, powinien zostać zwrócony do załogi pogotowia ratunkowego, ponieważ jakiekolwiek istotne ryzyko krwawienia może mieć wpływ na decyzję o zastosowaniu terapii trombolitycznej
- jeśli pacjent przestanie reagować, lekarz powinien sprawdzić „oznaki życia” (oddychanie i krążenie) i rozpocząć ressusikację serca w płucach.
napady padaczkowe
historia zwykle ujawnia fakt, że pacjent ma padaczkę. W wywiadzie należy uzyskać informacje dotyczące charakteru napadów, ich częstotliwości i stopnia kontroli. Należy określić rodzaj i skuteczność leku. Objawy przedmiotowe i podmiotowe znacznie się różnią.
padaczka – objawy podmiotowe i przedmiotowe
- pacjent może mieć „aurę” lub przeczucie, że wkrótce dojdzie do napadu padaczkowego.
- Faza toniczna-utrata przytomności, pacjent staje się sztywny, upada i staje się sianozowany.
- Faza Kloniczna – ruchy kończyn, może być ugryziony język.
- nietrzymanie moczu, pienienie w jamie ustnej.
- napad często ustępuje stopniowo po kilku minutach, ale pacjent może pozostać nieprzytomny i zdezorientowany po odzyskaniu przytomności
- hipoglikemia może być napadem drgawkowym i należy ją rozważyć (w tym u pacjentów z padaczką). Dlatego pomiar glukozy we krwi na wczesnym etapie jest mądry.
u pacjentów z wyraźną bradykardią (poniżej 40 uderzeń na minutę) ciśnienie krwi może spadać do takiego stopnia, że powoduje przemijające niedotlenienie mózgu prowadzące do krótkiego dopasowania. To nie jest prawdziwe dopasowanie i reprezentuje Epizod wazowagalny.
padaczka-leczenie napadu padaczkowego
decyzję o podaniu leku należy podjąć w przypadku przedłużających się napadów (z aktywnymi drgawkami trwającymi 5 minut lub dłużej (stan padaczkowy) lub napadów pojawiających się szybko po sobie). Jeśli to możliwe, należy podawać tlen o dużym przepływie. Należy stale pamiętać o możliwości zatkania dróg oddechowych pacjenta, dlatego też drogi oddechowe muszą być chronione:
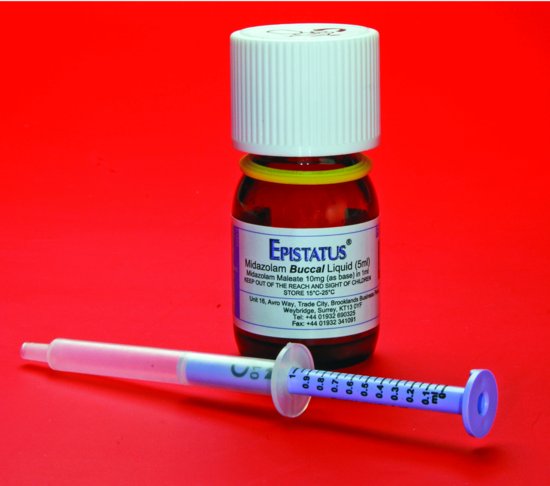
rycina 12. 2 Midazolam Podpoliczkowy / do nosa. Roztwór w butelce jest pobierany w załączonej strzykawce, która jest kalibrowana co 0,1 mL.
- w miarę możliwości, zapewnić bezpieczeństwo pacjenta i lekarza (nie próbować powstrzymywać).
- Midazolam podawany podpoliczkowo lub do nosa (10 mg dla dorosłych). Preparat podpoliczkowy jest sprzedawany jako „Epistatus” (10 mg/mL) (rysunek 12.2).
- Dla Dzieci:
- dziecko 1-5 lat-5 mg
- dziecko 5-10 lat-7,5 mg
- dziecko powyżej 10 lat-10 mg
- rodzice niektórych dzieci ze słabo kontrolowaną padaczką będą nosić diazepam doodbytniczy. W ramach przygotowania przed leczeniem, mądrze jest umówić się z rodzicem, aby byli pod ręką, aby podać to w razie dopasowania.
-
tylko członkowie gold mogą kontynuować czytanie. Zaloguj się lub zarejestruj, aby kontynuować
Leave a Reply