Posterolaterale hoek (PLC) knieblessures
Ryan Quinn, MS4, Brian Gilmer, MD
Inleiding
posterolaterale hoek (PLC) knieblessures zijn meestal het gevolg van een kracht gericht op het anteromediale aspect van de knie met de voet stevig op de grond geplant1. Patiënten klagen vaak over pijn over het posterolaterale aspect van de knie, en instabiliteit bij normaal lopen, draaien en snijden 2.
deze verwondingen zijn notoir moeilijk te diagnosticeren, behandelen en begrijpen vanwege de complexe anatomie die de achterste laterale hoek (PLC) van de knie omvat. Ongeveer 16% van de ligamenteuze knieblessures bestaat uit PLC-letsels3. Bijna 75% van PLC verwondingen worden geïdentificeerd met gelijktijdige schade aan de anterior (ACL) of posterior cruciate ligament (PCL)4. De achterste kruisband is vaker beschadigd dan de ACL in PLC verwondingen, als de PCL en popliteus pees zijn anatomisch parallel, en dus krachten die een PCL letsel zal veroorzaken kan ook leiden tot PLC letsel 2. PLC verwondingen zijn belangrijk om te diagnosticeren, als een gemiste diagnose is een veel voorkomende oorzaak van kruisband reconstructie mislukking 1. Verder zijn de operationele resultaten van PLC verwondingen die worden gerepareerd in de acute fase van genezing superieur aan chronische reconstructies5,6.
anatomie
anatomische componenten bestaande uit de posterolaterale hoek van de knie dienen om zowel dynamische als statische stabiliteit te bieden aan de posterolaterale hoek—waardoor hyperextensie, tibiale uitwendige rotatie en varushoek wordt voorkomen.7
dynamische Stabilisatoren
structuren die dynamische stabiliteit bieden aan de posterolaterale knie omvatten de iliotibiële band, de lange en korte hoofden van de biceps femoris-spier en de laterale kop van de gastrocnemius-spier.
figuur 1: IT-Band, korte en lange koppen van Biceps Femoris en Gastrocnemius anatomie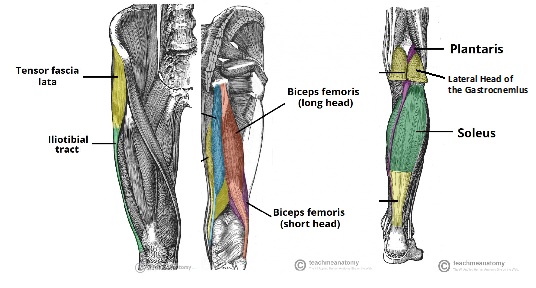 afbeelding aangepast vanaf hier
afbeelding aangepast vanaf hier
De iliotibiële band komt voort op het anterolaterale tuberkelgedeelte van de uitwendige lip van de iliacekam en voegt distaal toe aan Gerdy ‘ s tuberkel op de proximale laterale tibia. Het bestaat uit vier lagen: oppervlakkig, Midden, diep en capsulo-osseus 8. Een anterieure expansie van de oppervlakkige laag vormt de iliopatellaire band, die bijdraagt aan een goede patellofemorale tracking8.
de lange kop van biceps femoris vormt het achterste aspect van het weefsel dat het laterale aspect van de knie bedekt. 8 Het heeft 6 bijlagen bij de knie-2 peesachtige (directe arm en voorste arm) en vier fasciale. De twee peesarmen zijn meestal avulsed van hun fibulaire gehechtheden in PLC blessures8. De directe peesarm bevat de meerderheid van de gemeenschappelijke bicepspeesinvoeging op de verre posterolaterale rand van het fibulaire hoofd8. De voorste peesarm kruist lateraal over het fibulaire collaterale ligament( FCL), waardoor de laterale wand van de biceps bursa wordt gevormd-een belangrijke chirurgische landmark8.
de korte kop van de biceps femoris komt net mediaal van de linea aspera van het distale femur en hecht zich aan de voorste mediale rand van de gemeenschappelijke bicepspees. Het heeft zes inserties in totaal op de knee8.
de laterale gastrocnemius pees ontstaat aan de laterale rand van de buikspier van de gastrocnemius en hecht zich aan de fabella, de achterste capsule en het distale femur in het gebied van het supracondylaire proces gemiddeld 13,8 mm posterieur aan de FCL-insertie8, 9. Het wordt zelden beschadigd bij PLC-schade8.
statische Stabilisatoren
meerdere ligamenten zorgen voor statische stabiliteit aan de posterolaterale knie—vooral de (laterale) fibulaire collaterale ligament, popliteus pees en popliteofibulaire ligament. Secundaire statische Stabilisatoren omvatten de laterale capsule ligament, de coronaire ligament en de fabellofibulaire ligament.
Figuur 2: Deep Ligament Anatomy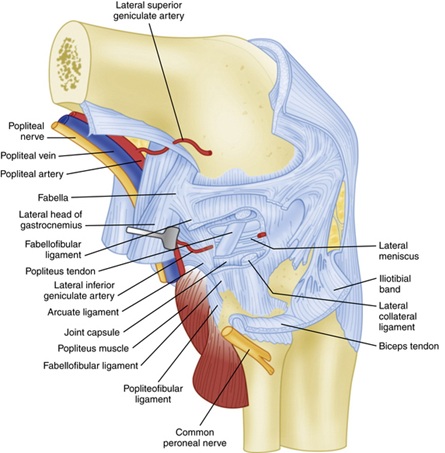 beeld verkregen uit here10
beeld verkregen uit here10
De fibular collateral ligament (FCL) is afkomstig van het femur 1,4 mm proximaal en 3,1 mm posterieur aan de laterale epicondyle en hecht iets anterior aan de midportion van laterale aspect van de fibular head 11. De FCL bevindt zich diep in de oppervlakkige IT-band en de lange kop van biceps femoris. De FCL is de primaire statische stabilisator voor de varusopening aan de knee8. Biomechanische studies hebben aangetoond dat er geen statistisch significante toename is in varusopening van de knie totdat de FCL is gesneden-zelfs als alle andere ligamenten zijn gesneden. 8
het popliteus spiercomplex is ook een integraal onderdeel van het bieden van statische stabiliteit aan de posterolaterale knie. Het komt voor op het dijbeen bij de popliteale sulcus 18.Gemiddeld 5 mm anterior aan FCL gehechtheid en blijft distaal hechten aan posteromediale rand van het midden aan distale posterior tibia, waar de insertie wordt bedekt door het semimembranosus spiercomplex 8,11. Het werkt om intern het scheenbeen op het dijbeen te draaien en de knie te ontgrendelen tijdens het initiëren van flexie. Het geeft uit verschillende structuren gedurende zijn loop die helpen bij posterolaterale knie stabiliteit hieronder samengevat:
- drie popliteomeniscale fascicles (Antero-inferior, posterosuperior, en postero-inferior), die een hoepelachtige gehechtheid vormen die artroscopisch zichtbaar is8. Deze stabiliseren de laterale meniscus en voorkomen zo mediale beknelling van laterale meniscus met varuskrachten naar de knie8.
- een popliteofibulaire ligament, afkomstig van de musculotendineus knooppunt van de popliteale musculotendineus distaal aan de popliteomeniscale fascicles en hecht aan het mediale aspect van de fibulaire styloid8.
Figuur 3: Popliteuspees, Popliteofibulaire Ligament en FCL anatomie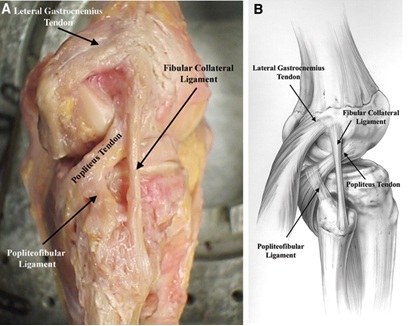 beeld verkregen uit hier10
beeld verkregen uit hier10
secundaire statische stabilisatoren zijn hieronder vermeld: de Midden-derde laterale capsulaire ligament is een verdikking van de laterale capsule van het kniegewricht die gelijk is aan de diepe MCL op het mediale aspect van de knie8. De fabellofibulaire ligament draagt bij aan statische en dynamische stabiliteit aan de posterolaterale knie in extensie en is de distale rand van de capsulaire arm van de korte kop van de biceps femoris8. Ten slotte is het coronaire ligament het meniscotibiële gedeelte van de posterieure gewrichtscapsule dat de posterieure hoorn van de laterale meniscus hecht aan de tibia8. Het biedt weerstand tegen hyperextensie en posterolaterale rotatie van de knie8.
geschiedenis
historisch gezien is de belangrijkste oorzaak van PLC-letsels een traumatische kracht aan het anteromediale aspect van de knie met de voet op de grond geplant, wat leidt tot een varus-en hyperextensieblessure2,12. Echter, in een studie door LaPrade in 1997 met 71 patiënten-PLC verwondingen werden gemeld met een verdraaiing letsel( 30%), contactloze hyperextensie (21%), contact hyperextensie (15%), anterieure klap aan een gebogen knie (10%), en een valgus klap aan een gebogen knie (7%) 13. Er is dus geen specifiek mechanisme van letsel dat direct een PLC-letsel zal veroorzaken, en een grondig klinisch onderzoek moet worden uitgevoerd door de arts om een PLC-letsel uit te sluiten in het geval van een knieblessure.
patiënten met geïsoleerde of gecombineerde PLC-letsels kunnen klagen over pijn aan het posterolaterale aspect van de knie, instabiliteit van de varus bij normaal lopen, draaien, snijden, draaien en draaien tijdens het traplopen, al dan niet gepaard gaand met zwelling13. LaPrade meldt uit zijn ervaring dat patiënten met geïsoleerde PLC verwondingen niet klagen over instabiliteit naar beneden trappen of heuvels, maar patiënten met gelijktijdige PCL tranen do13.
verder kunnen patiënten klagen over gevoelloosheid, paresthesie en spierzwakte (voetval) als gevolg van schade aan de gemeenschappelijke peroneale zenuw bij een PLC-verwonding2.De gemeenschappelijke peroneale zenuw reist distaal net diep naar de iliotibiële tractus en biceps femoris. Een studie bleek dat neurologische symptomen optreden bij 13% van de patiënten met PLC verwondingen en wijzen op een ernstige verwonding13.
fysiek onderzoek
zoals hierboven vermeld, kunnen veel mechanismen leiden tot een PLC—verwonding, en een grondig lichamelijk onderzoek is noodzakelijk om een PLC-verwonding uit te sluiten-aangezien de geschiedenis niet genoeg is. Naast het inspecteren van de knie, het palperen van de knie, het nemen van de knie door middel van aromaat en PROM, en het uitvoeren van een neurovasculair examen-speciale tests worden gebruikt om PLC verwondingen te diagnosticeren. Deze omvatten de externe rotatie recurvatum test, varus stress test op 30 graden, dial test op 30 en 90 graden, posterolaterale lade test, omgekeerde pivot shift, en een gang examen.
bij de uitwendige rotatie-recurvatumtest ligt de patiënt in rugligging en wordt het been opgehangen aan de teen. De test is positief wanneer de onderbenen in uitwendige rotatie en knie recurvatum en varus vallen. Volgens LaPrade wijst een positieve test op een gecombineerde PLC-en kruisbewoning14.
bij de varus-stresstest ligt de patiënt in liggende houding en is de knie gebogen tot 30 graden. De examiner introduceert dan een varus kracht van de enkel, met hun andere hand het controleren van de laterale gewrichtslijn voor verhoogde opening. Varus laxiteit op 30 graden duidt op een geïsoleerde LCL verwonding14. Als er varus laxiteit zou zijn bij 0 graden van flexie, dan is er waarschijnlijk een LCL en kruis verwonding14.
bij de kiestest ligt de patiënt in liggende positie en wordt de knie gebogen tot 30 of 90 graden. De arts draait vervolgens Extern de enkel en creëert een externe rotatiekracht bij de knie. De relatieve uitwendige rotatie van de tibiale tuberkel van de aangetaste knie wordt kwalitatief beoordeeld in vergelijking met de niet-aangetaste knie. >10 graden uitwendige rotatie bij 30 graden kniebuiging wordt verondersteld het gevolg te zijn van een geïsoleerde PLC-verwonding14. Als er >10 graden van uitwendige rotatie op zowel 30 als 90 graden is, is er waarschijnlijk een PLC en kruiswoning14. Volgens sommigen is deze test te subjectief en moeilijk te interpreteren. 14
bij de posterolaterale ladetest ligt de patiënt in rugligging, wordt de heup gebogen tot 45 graden, wordt de knie gebogen tot 90 graden en wordt de voet uitwendig 15 graden geroteerd14. Vervolgens wordt een posterolaterale kracht uitgeoefend op de knie en wordt de hoeveelheid posterolaterale rotatie van het scheenbeen op het dijbeen kwalitatief gemeten in vergelijking met de onaangetaste knie14.Anterior en posterior lade tests moeten ook worden uitgevoerd om uit te sluiten gelijktijdige ACL en PCL letsel, respectievelijk.
bij de omgekeerde pivot shift-test ligt de patiënt in liggende positie, wordt de heup gebogen tot 70 graden, wordt de knie gebogen tot 70-90 graden en wordt de voet uitwendig geroteerd14. Dit leidt tot een posterolaterale subluxatie van het scheenbeen op het dijbeen. De knie wordt dan langzaam verlengd en wordt waargenomen voor een vermindering van het scheenbeen met een voelbare clunk14.
ten slotte moet ook een looponderzoek worden uitgevoerd. Patiënten met een PLC-blessure vertonen vaak een varus-kniestoot op het moment van de voetstoot in de loopcyclus 2,14.
op basis van de bovenstaande technieken voor lichamelijk onderzoek worden verwondingen ingedeeld als lichte, matige of ernstige verstuikingen op basis van de gewijzigde Hughston-Criteria, samengevat in de onderstaande tabel:
Figuur 4: gewijzigde Hughston-classificatie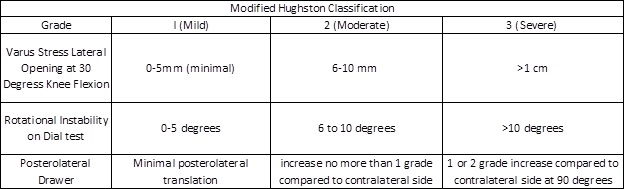
beeldvorming
standaard AP en laterale röntgenfoto ‘ s van de knie moeten worden verkregen in de setting van een vermoedelijke plc verwonding14. Gewone röntgenfoto ‘ s kunnen een Segond fractuur vertonen—dat is een Avulsie van het meniscotibiële gedeelte van het midden derde laterale capsulaire ligament en de voorste arm van de korte kop van de biceps femoris van de proximale laterale tibia15, of een boogvormige fractuur—dat is een Avulsie van de fibulaire styloid16.
bilaterale varus stress röntgenfoto ‘ s zijn ook nuttig bij het beoordelen van PLC letsel. Om dit beeld te genereren—de patiënt ligt in rugligging en een schuimblok onder de knie wordt ingebracht om een standaard 20 graden kniebuiging te verkrijgen. Vervolgens oefent de clinicus een maximale varuskracht uit door één hand op de mediale femorale condylus en één hand op het laterale aspect van de voet te plaatsen, en er wordt een beeld gemaakt. Dit wordt herhaald op het niet-gewonde been en het zijdelingse verschil (SSD) in het zijdelingse compartiment wordt berekend. Van nota, is het noodzakelijk dat de arts een gelijke varus kracht aan elk been verstrekt om een nauwkeurig resultaat te verkrijgen. In een eerdere kadaverstudie werd vastgesteld dat een side to side verschil > 2.7 mm wijst op een geïsoleerd PLC-letsel van klasse III en een SSD > 4 mm wijst op een volledig PLC-letsel17. Dit werd beschouwd als de gouden standaard voor side to side verschil. Nieuw bewijs bij patiënten heeft echter aangetoond dat een SSD van > 2,2 mm indicatief is voor een graad III FCL scheur 18. De SSD wordt als volgt berekend: de afstand van het meest laterale aspect van het laterale tibiale plateau tot de laterale tibiale eminentie wordt gemeten. In het midden van deze lijn wordt een lijn loodrecht naar de femorale condyle getrokken. De lengte van de loodlijn is de SSD en is afgebeeld in figuur 518.
Figuur 5: Varus-Stress Röntgenfoto ‘ s (A: niet-gewonde/B gecombineerd met ACL en PLC Injury18)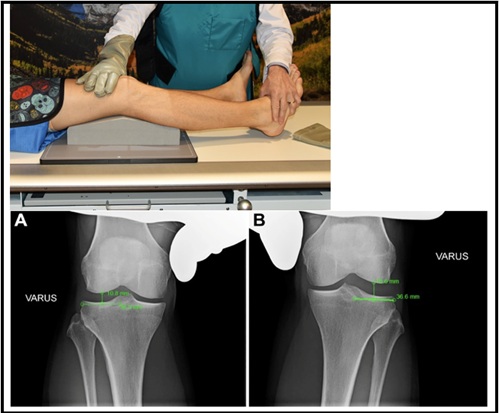
Verder, bij patiënten verdacht te hebben van een chronische PLC letsel (letsel > 3 weken voorafgaand aan de evaluatie), lange been staande röntgenfoto ‘ s zijn nodig voor het evalueren van de mechanische as van het been voor triple varus uitlijning (tibiofemoral bony geometrie, de scheiding van de laterale compartiment, en varus recurvatum)14. Deze visie stelt de arts in staat om de mechanische as te bepalen en of een osteotomie nodig is om een kruisreconstructie graft19 te ondersteunen. Als de gewichtsdragende lijn op deze weergave binnen 30% van de mediale zijde van het tibiale plateau passeert, of als triple varus alignment bestaat—kan een hoge tibiale osteotomie worden overwogen 20.
Figuur 6: Triple Varus Alignment19)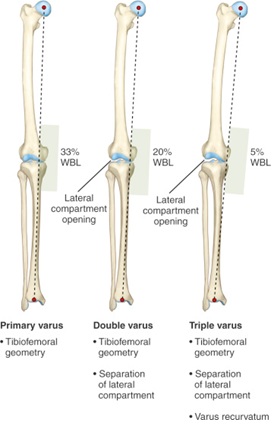
Magnetic Resonance Imaging (MRI) wordt ook routinematig bevolen om schade aan weke delen aan de LCL, popliteus of biceps pees te evalueren (Figuur 7-links). In het sagittale zicht, vloeistof kan worden herkend tussen het dijbeen en popliteus, wat aangeeft dat er een PLC letsel. Bot blauwe plekken kunnen worden gezien in een acute setting, afhankelijk van het mechanisme van de verwonding (Figuur 7-rechts).
Figuur 7: MRI-weergave van PLC-letsel)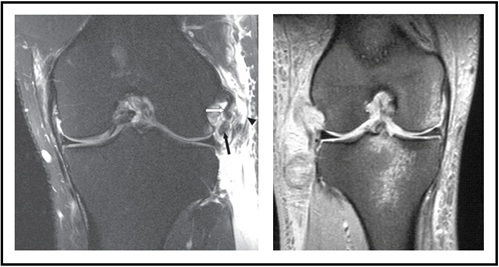 beeld aangepast vanaf hier
beeld aangepast vanaf hier
behandeling
niet-operatieve behandeling
niet-operatieve behandeling is geïndiceerd bij graad I PLC-letsels en bij geïsoleerde graad II-letsels.5 Patiënten met graad I of geà soleerde II verwondingen herstellen ruim binnen drie tot vier maanden de meerderheid van de tijd5.
om het letsel te behandelen, wordt de aangetaste knie in een scharnierende kniebrace geplaatst die gedurende 3 weken is vergrendeld5. Gewichtsdragende status wordt bepaald door de mate van laksheid op lichamelijk onderzoek. Voor lichte verstuikingen, patiënten kunnen worden toegestaan om gewicht te dragen met teen touch voor de eerste 3 weken, of in meer matige verwondingen kan niet-gewicht dragen voor de eerste 6 weeken5.
gedurende de eerste 3 weken waarin de knie geïmmobiliseerd is tijdens de verlenging, moeten dagelijks quadricepsoefeningen en rechte beenverhogingen worden uitgevoerd om te voorkomen dat de quadricepsspier stopt21. Na 3 weken wordt de fysiotherapie gestart met een focus op het vergroten van het bewegingsbereik en het verhogen van functionele activiteiten zoals gedraagd21. 6 weken na de blessure, patiënten kunnen beginnen met een functionele revalidatie programma dat oefening fietsen, been druk tot max 70 graden van knie flexie, en functioneel wandelen omvat 21. Na 3 maanden kunnen patiënten de activiteit verhogen omdat ze kunnen tolereren20.
let op: bij patiënten met een gecombineerde PLC—en kruisbeschadiging-de ligamenteuze kruisbeschadiging moet worden gerepareerd of gereconstrueerd, en de PLC-verwonding van graad I of Graad II kan dan conservatief worden behandeld zoals hierboven 5. In deze populatie zijn varus stress röntgenfoto ‘ s geïndiceerd om de mate van instabiliteit van de PLC te beoordelen. Als meer laxiteit wordt opgemerkt dan verwacht, chirurgische reparatie of reconstructie van de PLC letsel moet worden overwogen om het falen van de PCL of ACL graft5 te voorkomen—zoals eerder opgemerkt, niet-herkende PLC verwondingen zijn een potentiële oorzaak van kruis reconstructie falen.
operatieve behandeling
chirurgische interventie is geïndiceerd voor zowel acute graad II PLC avulsion injuries, als zowel geïsoleerde als gecombineerde graad III PLC injuries5,21. Chirurgische reparatie of reconstructie moet zo snel mogelijk na de verwonding worden voltooid (idealiter binnen 2 weken volgens ISAKOS richtlijnen-Florence Italië November 2002). Er is opgemerkt dat significant littekenweefsel kan ontwikkelen binnen 3 weken na de verwonding, waardoor identificatie van de oppervlakkige laag van de IT-band, biceps femoris complex, en de gemeenschappelijke peroneale zenuw moeilijk maken5. Het uitvoeren van chirurgie meer dan 3 weken na de verwonding leidt tot verhoogde chirurgische tijd, tourniquet tijd, en een technisch uitdagender case5.
PLC-herstel is geïndiceerd bij geïsoleerde acute graad II PLC – avulsieschade. De techniek omvat anatomisch opnieuw bevestigen van de FCL, popliteus pees, of korte of lange hoofd van biceps pees aan zijn respectieve anatomische gehechtheid plaats. Reparatie wordt nu echter over het algemeen beschouwd als een onvoldoende behandeling, aangezien in een studie een storingspercentage van 37% bij reparatie22 werd vastgesteld.
PLC-reconstructie, met als doel de FCL-en popliteus-pees te reconstrueren met behulp van een peesgraft (semitendinosus-pees), is geïndiceerd bij graad III-letsels en avulsieletsels. Het Mammoet orthopedisch instituut geeft de voorkeur aan een aangepaste LaPrade anatomische reconstructie met behulp van twee enten. De eerste graft reconstrueert de LCL en popliteofibulaire ligament-hechten de graft op de femoral LCL gehechtheid plaats en aan de fibulaire kop. De tweede graft reconstrueert de popliteus pees op de plaats van de anatomische femorale popliteus pees insertie en verbindt de graft met de fibulaire kop.
indien er sprake is van een kruisletsel met een graad III PLC-verwonding, dient de PLC-reconstructie te worden uitgevoerd op hetzelfde moment als de kruisreconstructie, of voorafgaand aan de kruisreconstructie als een gefaseerde aanpak, afhankelijk van de voorkeur van de chirurgen21. Verder kan bij sommige patiënten met drievoudige varusuitlijning een valgus hoge tibiale osteotomie worden uitgevoerd, omdat de benige malaluitlijning de ACL of PCL reconstructie graft19,20 in gevaar kan brengen.
postoperatief herstel
chirurgie is het begin van een herstelproces van zes tot negen maanden. Onmiddellijk na de operatie worden patiënten in een scharnierende kniebrace geplaatst en gedurende 6 weken op niet-gewichtdragende status geplaatst 21. Tijdens de postoperatieve week 1 en 2 wordt de patiënt geïnstrueerd om 4-5 keer per dag rechte beenverhogingen en quadriceps-activeringsets uit te voeren in de knieimmobilisatorbrace om te voorkomen dat de quadriceps worden stilgelegd 21. Gedurende deze periode moeten patiënten ook beginnen met het uitvoeren van zachte bewegingsoefeningen buiten het immobilisatiesysteem met als doel 90 graden kniebuiging te verkrijgen tegen het einde van week 2 na de operatie (dit is afhankelijk van de chirurg)21. Begin post-operatieve week 3, patiënten worden geïnstrueerd om de herhaling van quadriceps oefeningen en rechte been verhoogt te verhogen, om te werken aan het verkrijgen van volledige knie verlenging meerdere keren per dag,en ook proberen om de knie bereik van de beweging te verhogen voorbij 90 graden van flexie21. Vanaf postoperatieve week 7 kunnen patiënten beginnen met gewichtdragende en gesloten ketenversterkende oefeningen21. De meeste patiënten kunnen terugkeren naar activiteiten en sport binnen zes tot negen maanden.
geciteerde werken
Leave a Reply