Kaste lys på en bleg optisk Nerve
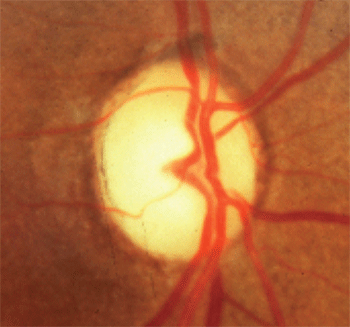
1. Optisk disk bleghed ud over cupping.
Forskellige fornærmelser kan forekomme i synsnerven og manifestere ophthalmoskopisk som bleghed, atrofi, cupping og hak. Langt den mest almindelige optiske nerve lidelse er glaukom. glaukom præsenterer med en meget karakteristisk kavernøs atrofi, almindeligvis betegnet” cupping “eller” notching.”Denne karakteristiske neuropati præsenterer med forstørrelse af den optiske skivekop—fortrinsvis i de ringere og overlegne regioner—med et forstørret lodret cupping mønster og kompromis eller udslettelse af neuroretinal Rand.
i denne kroniske sygdom er der typisk et fravær af blekhed. Fælgvævet forbliver godt perfunderet, selvom der opstår fokal skade på den overlegne og underordnede neuroretinale kant.
lejlighedsvis vil patienter præsentere med glaucomatous-type optiske nerver og udvise yderligere funktioner, såsom blekhed, som indikerer tilstedeværelsen af en anden tilstand helt eller en enhed ud over glaukom. Der er også flere kliniske enheder og situationer, hvor synsnerven kan kompromitteres og overfladisk ligner glaukom. Det er bydende nødvendigt at differentiere disse ikke-glaukomatiske neuropatier korrekt fra glaukom.
er der optisk disk bleghed?det er undertiden vanskeligt at identificere optisk diskplekhed, når tilstanden er subtil, eller der er problemer med medier og grå stær, der forringer dommen. Det kan også være udfordrende at skelne ægte diskplekhed fra efterligninger. For eksempel er der efter kataraktekstraktion et tab af den naturlige Linses lysdæmpende egenskaber. Disken kan virke bleg, men der er ingen nervedysfunktion—dette er kendt som “pseudofakisk pseudopallor” og kan være ret foruroligende og vildledende.1
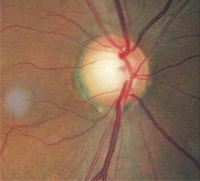
i ensidige tilfælde hjælper det med at fotografere hver disk og sammenligne dem side om side. Når du gør det, kan optisk diskplekhed i det ene øje lettere identificeres, selv når det er subtilt.
 |
 |
| 2. Relativ diskplekhed, O. D. (venstre) sammenlignet med O. S. (højre). Den større blekhed i venstre øje indikerer optisk atrofi. | |
optisk atrofi, der manifesterer sig som optisk diskplekhed, findes sjældent isoleret. Som sådan er det bydende nødvendigt at kigge efter tilknyttet synsnervedysfunktion for at adskille efterligningsbetingelserne fra ægte optisk atrofi.
foreninger, der ville indikere ægte optisk atrofi, inkluderer tab af synsfelt, reduktion af synsstyrken, dyschromatopsi, relativ afferent pupildefekt (når ensidig eller asymmetrisk) og skader på nethindefiberlag. I mangel af en sådan abnormitet skal du stille spørgsmålstegn ved, om patienten har ægte optisk atrofi.
Optic disc pallor, der indikerer optisk atrofi, er mere et fund end en diagnose. Når der identificeres, skal der søges en forklaring eller underliggende årsag. Udtrykket bleghed bør aldrig bruges cavalierly. Det vil sige, Skriv aldrig, at du ser eller har mistanke om diskplekhed på en patients diagram, medmindre der foretages en undersøgelse af årsagen. Hvis du ikke har en forklaring på diskplekhed, skal du få ordentlig neuroimaging. Undladelse af at undersøge ethvert registreret fund af diskplekhed svarer til at skrive på et patientdiagram, “jeg tror, at patienten kan have en hjernesvulst … men jeg vælger ikke at gøre noget ved det.”
Der er adskillige årsager til optisk atrofi, herunder direkte kompression af nerven eller chiasmen ved en masselæsion, infarkt, traume, toksicitetsbetændelse, infiltration og metabolisk dysfunktion, for at nævne nogle få.
kompressive læsioner, der forårsager Skivepallor
kompressiv neuropati ved en masselæsion, kan ofte resultere i skivepallor og optisk atrofi. Langvarig kompression resulterer i optisk atrofi, som kan forekomme med bleghed og/eller cupping af nervehovedet. Optociliære sikkerhedsfartøjer kan noteres ved diskmargenen.2,3 ofte vil der være øget progressiv cupping af synsnervehovedet, noget der ligner det, der ses i glaukom.4-6 den vigtigste differentierende faktor fra glaukomatøs optisk atrofi er blegheden af den resterende neuroretinale kant i kompressiv neuropati.

3. Den samme patient som ovenfor havde en bitemporal synsfeltdefekt sekundær til chiasmal tumor.
der er også mere signifikant neuroretinal fælgkompromis i form af hak, der forekommer i glaukom, men ikke i kompressive læsioner, hvor koppeforøgelse er mere symmetrisk med blekhed. Tilknyttede feltdefekter med kompressive læsioner inkluderer centrale scotomer, bueformede eller højdefekter, paracentrale scotomer, feltkonstruktion og defekter, der respekterer den lodrette hemianopiske linje.
direkte påvirkning af synsnerven er mekanismen for kompromis i kompressiv optisk neuropati. Oftest stammer dette fra en pladsbesættende masse inden for banen; selvom det kan forekomme ved optisk chiasme eller suprasellar cistern. I disse tilfælde vil patienten sandsynligvis have lodret orienteret synsfelttab. tilstande forbundet med kompressiv optisk neuropati inkluderer: en dolichoektatisk carotisarterie; mucocele; skjoldbruskkirtel ophthalmopati; neoplasmer, herunder synsnervegliomer, meningiomer i nerveskeden, dermoidcyster, neurilemomer og orbitale metastaser; vaskulære anomalier, såsom kavernøs hæmangiom, lymfangiom, enkel venøs variks, arteriovenøs misdannelse, carotis aneurisme og carotis kavernøs fistel; betændelser, herunder orbital cellulitis og orbital pseudotumor, granulomatose og subperiosteal eller intraorbital blødning.7-16
patogenesen af denne tilstand er mekanisk kompression af nerven, der inducerer stagnation af aksoplasmisk strømning inden for de enkelte neuroner—i både de langsomme og hurtige faser af aksoplasmisk transport. Denne aksoplasmiske stasis forårsager efterfølgende hævelse af aksonerne såvel som lækage af intracellulære væsker, lipider og proteiner i det ekstracellulære rum på den prelaminære optiske skive.
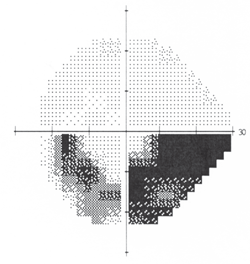
4. Ringere bueformet defekt, der var i overensstemmelse med glaukom.
vaskulære ændringer forekommer sekundært, da venøs dræning via den centrale nethindevene hindres af fortsat mekanisk belastning. Når denne proces fortsætter, følger hypoksi og desorganisering af den normale neurale matrice. Hvis den ikke behandles, vil optisk atrofi i sidste ende opstå. Atrofi kan være total eller sektoriel. i 1998 offentliggjorde David Greenfield, MD, og kolleger et seminal papir, der diskuterede hvilke patienter med glaukom, der har brug for neuroimaging.17 i deres retrospektive analyse sammenlignede de glaukompatienter, der havde normalt intraokulært tryk (IOP) og havde gennemgået neuroimaging som en del af deres evaluering (på grund af den normale IOP) med patienter, hvor kompressive læsioner blev diagnosticeret.
de bemærkede, at ingen af de patienter, der blev diagnosticeret med glaukom med normal spænding, havde neuroradiologisk bevis for en masselæsion i den forreste visuelle vej. De fandt også, at sammenlignet med kontrolgruppen med masselæsioner var disse patienter med glaukom ældre såvel som havde bedre synsstyrke, større lodret tab af neuroretinal Rand, hyppigere skiveblødninger, mindre neuroretinal Rand bleghed og flere nervefiberbundtdefekter justeret langs den vandrette midtlinie.
i modsætning hertil var de patienter med masselæsioner i den forreste visuelle vej typisk under 50 år og udviste en synsstyrke på mindre end 20/40, lodret justerede synsfeltdefekter og optisk diskplekhed over cupping (figur 1). De konkluderede, at yngre alder, lavere niveauer af synsskarphed, lodret justerede synsfeltdefekter og neuroretinal Rand-bleghed var mere tegn på en komprimerende masselæsion end glaukom.
Case eksempler
Case 1. En 56-årig sort mand præsenteret for en glaukomkonsultation. Han var blevet diagnosticeret med glaukom seks år tidligere i Nigeria, men modtog aldrig behandling.
hans bedst korrigerede synsstyrke var 20/30 O. D. og lysopfattelse O. S. hans elever var lige og reaktive med en venstre relativ afferent defekt. IOP var 30 mm Hg O. D. og 23 mm Hg O. S. biomikroskopi afslørede ingen abnormiteter, og gonioskopi viste normale, åbne forreste kammervinkler.
udvidet fundusundersøgelse afslørede optisk skivekopping på 0,75/0,75 O. D. og 0,80/0,80 O. S. Der var tydelig skade på den venstre neuroretinale kant. Nervefiberlagsanalyse via scanningslaserpolarimetri var unormal i venstre øje. Det, der var mest bemærkelsesværdigt, var imidlertid, at den resterende venstre neuroretinale Kant var bleg i sammenligning med den i medøjet (figur 2).
patienten havde tydeligt optisk atrofi i hans venstre øje. Desuden var hans skarphed af lysopfattelse ikke i overensstemmelse med optisk skivekopping på 0,80/0,80, hvis glaukom var den eneste årsag. På dette tidspunkt blev han diagnosticeret med glaukom som en potentiel tilstand og mistænkt for også at have en yderligere neuropati.
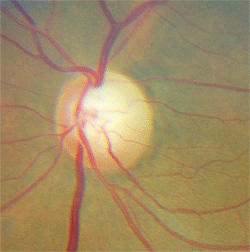
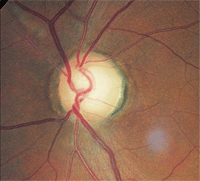
5. Den samme patient som ovenfor viste overlegen kanthugning og bleghed.
Tærskelperimetri afslørede en bitemporal synsfeltdefekt, der respekterede den lodrette hemianopiske linje i højre øje og krydsede for at involvere fiksering i venstre øje (figur 3). Dette var i overensstemmelse med en chiasmal tumor. Magnetisk resonansbilleddannelse (MRI) bekræftede diagnosen.
denne patient havde en tumor såvel som glaukom. Det vigtigste diagnostiske fund var diskplekhed og tab af synsskarphed, der var meget værre, end man kunne forvente af glaukom, såvel som lodret orienteret synsfelttab.
sag 2. En 53-årig sort kvinde blev henvist til mistanke om glaukom. Hun havde ingen visuelle eller okulære klager. Hendes bedst korrigerede synsstyrke var 20/20 i hvert øje.
eleverne var reaktive med en relativ afferent defekt i venstre øje. Test af farvesyn var normalt. Der var ingen biomikroskopiske abnormiteter, og hendes forreste kammervinkler var åbne gonioskopisk. Intraokulært tryk målt 30 mm Hg O. D. og 32 mm Hg O. S.
Tærskelperimetri afslørede et fuldt og normalt felt O. D. og en tæt ringere bueformet defekt O. S., som var i overensstemmelse med glaukom (figur 4). Den udvidede undersøgelse rejste bekymring. Hendes højre optiske disk var lyserød, tydelig og normal. Imidlertid var patientens venstre nerve, mens han demonstrerede hak af den overlegne temporale neuroretinale kant, også bleg i denne region (figur 5).
selvom hendes skarphed og farvesyn var normal, og hendes IOP klart var i et glaucomatøst område, rejste ensidigheden og tilstedeværelsen af skivepallor i hendes venstre øje mistanken om en optisk nervekompressiv tumor. Patienten gennemgik MR af kredsløbene og chiasmen—både med og uden kontrast—hvilket viste sig at være normalt.
på trods af det mistænkelige diskudseende har patienten intet andet end glaukom og klarer sig fortsat godt med topisk glaukombehandling.
overvej retinale årsager
sag 3. En 72-årig indisk mand blev henvist til en glaukomkonsultation. Han havde længe været mistænkt for glaukom med normal spænding baseret på let asymmetrisk skivekopping og tab af synsfelt, der blev observeret flere år tidligere.
han var blevet set af en række læger i en universitetsbaseret indstilling. Han havde modtaget glaukombehandling intermitterende, og hans fil afslørede, at ingen medicinforsøg nogensinde syntes at sænke hans IOP under dets ubehandlede interval på 12 mm Hg til 14 mm Hg.
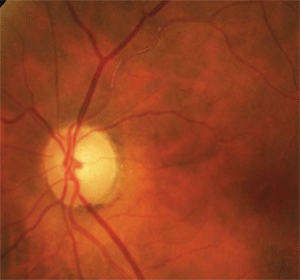
6. Den overlegne temporale skivepallor og sklerotisk, okkluderet arteriole skyldtes en gammel
asymptomatisk gren retinal arterie okklusion.
hans medicinske historie var signifikant for kontrolleret hypertension og hypercholesterolemi. Efter at have gennemgået patientens tidligere historie og tilsyneladende ineffektiv medicinsk behandling foreslog en tidligere læge at overvåge patienten uden behandling. Senest havde en anden læge i anlægget bemærket overlegen diskplekhed i venstre øje og søgt en anden mening. patientens bedst korrigerede synsstyrke var 20/20 O. D. og O. S. Der var ingen relativ afferent pupilledefekt i begge øjne. Patienten havde ingen visuelle eller okulære klager, men forstod, at han var mistænkt for glaukom på grund af det, der var blevet forklaret for ham i løbet af de sidste mange år.
analyse af tidligere tærskelperimetri afslørede et uændret ringere bueformet scotoma i venstre øje og et normalt synsfelt i højre øje. Udvidet fundusinspektion af de optiske nerver afslørede et forhold mellem KOP og disk på 0,6 gange 0,5 O. U. den højre optiske disk var normal uden bleghed eller glaukomatiske ændringer. Der var ikke noget fokalt kompromis med den neuroretinale kant af venstre øje, hvilket ville forklare synsfelttabet, hvis glaukom var årsagen. Der var imidlertid blekhed af den overlegne skive i venstre øje, hvilket svarede til felttabet. Således havde patienten skivepallor ud over cupping og pegede på en anden årsag end glaukom.
til dette formål afslørede omhyggelig inspektion af den tilstødende retinale vaskulatur sklerose af den overlegne temporale arteriole før og strækker sig ud over den første bifurcation (figur 6). Derudover var der svage retinale kollaterale kar i det overordnede tidsmæssige område, der var tegn på en tidligere retinal vaskulær okklusion. I dette tilfælde skyldtes patientens felttab og skivepallor en gammel asymptomatisk gren retinal arterie okklusion.
nærmer sig Diskplekhed
når optisk diskplekhed ses, skal du bekræfte fundet med optisk nervedysfunktion. Sørg for at udføre farvesyn test, pupil inspektion, tærskel perimetri, bedst korrigeret synsstyrke måling og retinal nerve fiber lag evaluering. Disse tests kan guide dig til placeringen og arten af problemet.
patienthistorie er afgørende. Kontroller, om patienten er opmærksom på ændringer. Hvis der er synstab, skal du prøve at undersøge, om reduktionen var gradvis (indikativ for kompressive læsioner) eller pludselig (hvilket tyder på synsnerven eller nethindeinfarkt). Identificer, om der var smerter forbundet med synstab (såsom det, der ses ved optisk neuritis), eller hvis tilstanden var smertefri (i overensstemmelse med en ikke-arteritisk anterior iskæmisk optisk neuropati). Endelig skal du omhyggeligt gennemgå patientens tidligere og nuværende medicinske historie for eventuelle medvirkende tilstande, såsom multipel sklerose, skjoldbruskkirteldysfunktion eller kræft.
Hvis der er mistanke om synsnervekomprimering, skal MRI af kredsløbene og chiasmen, med og uden kontrast, bestilles. Fortrinsvis skal denne billeddannelse udføres i en lukket enhed, fordi detaljerne bliver bedre. Når chiasmal eller anterior visuel vejkomprimering mistænkes, vil billeddannelse af kredsløbene og chiasmen være mere afslørende end hjernens.
Husk, at optisk diskplekhed er mere et fund end en diagnose, og at der skal søges en årsag. Optag aldrig diskplekhed i en patients fil uden først at forklare eller handle på dette fund. Differentier forsigtigt skivepallor fra glaukomatøs atrofi.
Husk altid, at bleghed, der overstiger cupping, er tegn på noget andet end—eller ud over—glaukom, men at intet hakker en nerve som glaukom. han er Professor ved Nova Southeastern University College of Optometry i Fort Lauderdale, Fla. Han er også chef for avanceret pleje og direktør for glaukom Services ved Eye Care Institute of Nova Southeastern University.
1. Snydacker D: den normale optiske disk. Oftalmoskopiske og fotografiske studier. Am J Ophthalmol 1964; 58: 958-964. H, D. P., Paulsen F, et al. Tidlige symptomer og fund i synsnerven meningiomer. Klin Monbl Augenheilkd. 2009 Nov;226 (11): 869-74.
3. Rebolleda G, Corc Kristegui J, Arruabarrena C, et al. Optociliære shuntkar i kompressiv optisk neuropati ved den intrakranielle indre halspulsårer. Eur J Ophthalmol. 2008 Mar-Apr; 18 (2): 316-9.
4. Roodhooft JM. Nonglaucomatous optic disk atrophy and excavation in the elderly. Bull Soc Belge Ophtalmol. 2003;(287):45-9.5. Hokazono K, Moura FC, Monteiro ML. 5. Optic nerve meningioma mimicking progression of glaucomatous axonal damage: a case report. Arq Bras Oftalmol. 2008 Sep-Oct;71(5):725-8.
6. Greenfield DS. Glaucomatous versus nonglaucomatous optic disc cupping: clinical differentiation. Semin Ophthalmol. 1999 Jun;14(2):95-108.
7. Rosen N, Ben Simon GJ. Orbital decompression in thyroid related orbitopathy. Pediatr Endocrinol Rev. 2010 Mar;7(Suppl 2):217-21.
8. Goh MS, McNab AA. Orbital dekompression i Graves ‘ orbitopati: effektivitet og sikkerhed. Praktikant Med J. 2005 Oktober;35 (10): 586-91.
9. Robert PY, Camesind P, Adenis JP. Komplikationer af dysthyroid oftalmopati. J Fr Ophtalmol. 2004 Sep;27 (7): 819-21.
10. Oono S, Kurimoto T, Mimura O. kompressiv optisk neuropati forårsaget af en paranasal sinuscyst af Vegener ‘ s granulomatose. Jpn J Ophthalmol. 2007 Nov-Dec;51 (6): 480-1.
11. Chua CN, Alhady M, Ngo CT, et al. Solitary nasal neurofibroma præsenterer som kompressiv optisk neuropati. Øje (Lond). 2006 Dec;20 (12): 1406-8.
12. Mansour AM, Salti Hej. Multipelt myelom præsenterer med optisk nervekompression. Øje (Lond). 2001 Dec;15 (Pt 6): 802-4.
13. HV, Sun MT, Cannon PS, et al. Gendannelse af visuel funktion hos en patient med en onodi-celle mucocele kompressiv optisk neuropati, der havde et 5-ugers interval mellem begyndelse og kirurgisk indgreb: en sagsrapport. J Ophthalmol. 2010;2010:483056. Epub 2010 Oktober 12.
14. George JL, Marchal JC. Orbital tumorer hos børn: klinisk undersøgelse, billeddannelse, specifik progression. Neurochirurgie. 2010 Apr-Jun; 56 (2-3): 244-8.
15. Aakalu VK, Ahmad. Granulomatose forårsager kompression optisk neuropati hos et barn. Ophthal Plast Reconstr Surg. 2009 Jul-Aug;25 (4): 327-8.
16. Jacobson DM. Symptomatisk kompression af synsnerven ved halspulsåren: klinisk profil af 18 patienter med 24 berørte øjne identificeret ved magnetisk resonansbilleddannelse. Oftalmologi. 1999 okt;106 (10): 1994-2004.
17. Greenfield DS, Siatkoski RM, Glaser JS, et al. Den cupped disc: Hvem har brug for neuroimaging? Oftalmologi. 1998 Oktober;105: 1866-74.
Leave a Reply